Доброго времени, многим будет интересно разобраться в своем здоровье и близких, и поведую Вам свой опыт, и поговорим мы о Аппендикулярный инфильтрат: клиника, диагностика, принципы лечения. Скорее всего какие-то детали могут отличаться, как это было с Вами. Внимание, что всегда нужно консультироваться у узкопрофильных специалистов и не заниматься самолечением. Естественно на самые простые вопросы, можно быстро найти ответ и продиагностировать себя. Пишите свои вопросы/пожелания в комменты, совместными усилиями улучшим и дополним качество предоставляемого материала.
Аппендикулярный инфильтрат — конгломерат рыхло спаянных м/у собой органов и тканей, расположенных вокруг воспалённого червеобразного отростка. В его образовании принимают участие слепая кишка, большой сальник, петли тонкой кишки и париетальная брюшина. Возникновение инфильтрата — следствие защитной р-ции, отграничивающей воспалительный процесс в брюшной полости. Он чаще всего развивается при флегмонозно изменённом червеобразном отростке, однако иногда в центре воспалительного конгломерата находится отросток, подвергшийся полной деструкции.Типичная картина аппендикулярного инфильтрата развиваетса. как правило, через 3-5 дней от начала заболевания. Имевшиеся начале болезни самостоятельные боли в животе почти полностью стихают, самочувствие больных улучшается, хотя температура тела остаётся субфебрильной. При объективном исследовании живота удаётся выявить мышечного напряжения и других симптомов раздражения брюшины. В правой подвздошной области, где чаше всего локализуется инфильтрат, можно прощупать довольно плотное, малоболезненное и малоподвижное опухолевидное образование. В диагностике аппендикулярного инфильтрата исключительно важнее роль играет анамнез. В диагностике аппендикулярного инфильтрата используют УЗИ.Исходом аппендикулярного инфильтрата может быть либо его полное рассасывание, либо абсцедирование. Это обусловливает консервативно-выжидательную хирургическую тактику. Операция противопоказана при спокойном течении аппендикулярного инфильтрата, когда при динамическом наблюдении регрессирует воспаление и есть явная тенденция к его рассасыванию. Этому способствуют антибиотикотерапия, ограничение физической активности пациента и щадящая диета, предотвращающая чрезмерную перистальтику кишечника. Поскольку перенесённое воспаление вызывает стойкую деформацию червеобразного отростка и частичную облитерацию просвета с нарушением дренажной функции, вероятность повторного аппендицита очень высока. В связи с этим следует выполнить аппендэктомию в «холодном» периоде — через 3-4 мес после рассасывания инфильтрата.Если в процессе наблюдения в стационаре у больного вновь появляются боли в правой подвздошной области, развивается системная воспалительная реакция (вновь нарастает лейкоцитоз, температура тела принимает гектический характер), следует предположить абсцедирование аппендикулярного инфильтрата. Периаппендикулярный абсцесс — показание к хирургическому вмешательству. Вскрытие нагноившегося инфильтрата выполняютпод общей анестезией. Проводят разрез Волковича-Дьяконова,вскрывают полость гнойника, эвакуируют гной, промывают полость р-ом антисептика, устанавливают в ней один или два тампона и латеральной локализации нагноившегося аппендикулярного инфильтрата целесообразно опорожнить гнойник внебрюшинным доступом Пирогова. При вскрытии нагноившегося аппендикулярного инфи рата не следует стремиться к одновременной аппендэктомии.В послеоперационном периоде больным назначают дезинтоксикационную терапию и антибиотики широкого спектра действия t избежание рецидива острого аппендицита больным рекомендуют плановую аппендэктомию через 3-4 мес после выписки из стационара.
6.Аппендикулярный абсцесс: причины образования, лок-ция, клиника, диагностика, лечение.
Абсцессы брюшной полости различной локализации при острой аппендиците бывают следствием осумкования инфицированного выпота, нагноения гематом, несостоятельности швов культи червеобразного отростка. Нередко они возникают при атипичном расположении червеобразного отростка.Наиболее часто встречают тазовый абсцесс. Это обусловлено прежде всего, анатомическими причинами, так как воспалительный экссудат в первую очередь скапливается в полости малого таза — самого нижнего отдела брюшной полости. Если во время аппендэктомии в брюшной полости обнаруживают выпот, то в послеоперационном периоде больному в постели специально придают положение с возвышенным головным концом (положение Фовлера), поскольку выявить, вскрыть и санировать абсцесс малого таза легче, чем гнойник любой другой локализации.Тазовый абсцесс проявляется тупыми болями в нижних отделах живота и промежности, дизурическими расстройствами и учащёнными болезненными позывами к стулу (тенезмами), обычно возникающими на 5-7-й день после операции на фоне вполне благополучного течения. Эти жалобы сопровождаются повышением температуры тела, лейкоцитозом с характерным нейтрофильным сдвигом формулы крови, симптомами интоксикации (слабость, бледность кожных покровов, сухость во рту, тахикардия).При появлении подобных симптомов следует предпринять пальцевые ректальное и вагинальное исследования, во время которых области заднего свода влагалища или передней стенки прямой кишки обнаруживают малоподвижный болезненный инфильтрат. Скопление большого количества гноя проявляется пальпаторно определяемой флюктуацией. Вскрытие абсцесса малого таза у женщин выполняют через задний свод влагалища, а у мужчин — через переднюю стенку прямой кишки. В послеоперационном периоде больному назначают антибиотики и регулярно промывают полость абсцесса антисептиками через дренаж, установленный во время хирургического вмешательства. Системная терапия во всех подобных ситуациях заключается в дезинтоксикации и назначении антибактериальных средств.Поддиафрагмальный абсцесс встречают гораздо реже тазового. Для него наряду с проявлениями системной воспалительной реакции характерны тупые боли в нижних отделах грудной клетки справа, усиливающиеся при глубоком вдохе, сухой кашель, вызванный раздражением диафрагмы, отставание правой её половины при дыхании, в поздних стадиях — выбухание нижних межреберий. В диагностике поддиафрагмального абсцесса исключительная роль принадлежит рентгенологическому исследованию, УЗИ и (особенно) КТ.Для вскрытия поддиафрагмального абсцесса используют чресплевральные и внеплевральные доступы. В настоящее время предпочтение отдают чрескожному вскрытию и дренированию абсцесса под контролем УЗИ или КТ.Межкишечный абсцесс — довольно редкое осложнение о апп. Для него характерен светлый промежуток, продолжающийся 5-7 дней с момента аппендэктомии до первых его симптомов — вялости, потери аппетита, гектической лихорадки, нейтрофильного сдвига формулы крови. При объективном исследовании живота выявляют плотное, без чётких контуров опухолевидное образование, аналогичное аппендикулярному инфильтрату, но расположенное не в правой подвздошной области, а несколько медиальнее её. Симптомы раздражения брюшины отсутствуют, возможен парез кишечника. При отсутствии явных признаков абсцедирования инфильтрата допустима консервативно-выжидательная тактика: покой, холод на область инфильтрата, антибиотики, динамическое наблюдение за картиной крови и температурой тела, ультразвуковой контроль.Хирургическая тактика должна быть более активной, чем у взрослых. Операция показана даже при пальпируемом инфильтрате. Аппендэктомию детям всегда проводят под общей анестезией. В качестве оперативного доступа используют разрез Волковича-Дьяконова, за исключением случаев разлитого гнойного перитонит, когда показана нижнесрединная лапаротомия.
7. Перитонит
Перитонит – воспаление брюшины, сопровождающееся как местными, так и общими симптомами. Первичные перитониты встречаются редко, приблизительно 1%. Наибольшее клиническое значение имеют вторичные перитониты, встречающиеся как осложнение острых хирургических заболеваний и травм органов брюшной полости.
Этиология, патогенез, патологическая анатомия. Основные причины развития перитонита – инфекция. Причиной микробного (бактериального) перитонита чаще всего бывает неспецифическая микрофлора желудочно-кишечного тракта. Число бактерий в одном миллилитре кишечного содержимого колеблется от 106 до 106. Наибольшее практическое значение имеют штаммы следующих микроорганизмов: А) аэробы (граммотрицательные) – кишечная палочка, синегнойная палочка, протей, энтеробактер и другие. Граммположительные – стафилококки, стрептококки. Б) анаэробы как граммотрицательные (бактероиды, фузобактерии), так и граммположительные (клостридии эубактерии и др). В результате воздействия на брюшину агрессивных агентов неинфекционного характера (кровь, желчь, желудочный сок, хилёзная жидкость, панкреатический сок, моча) возникает так называемый асептический (абактериальный, токсико-химический) перитонит. Асептический перитонит уже в течение нескольких часов становится микробным вследствие проникновения инфекции из просвета кишечника.К особым формам перитонита относятся канцероматозный (при запущенных стадиях опухолей органов брюшной полости), паразитарный, ревматоидный и гранулематозный. Характер проникновения микрофлоры в брюшную полость Первичный перитонит: Гематогенным путём. Лимфогенным путём. Через маточные трубы.
Вторичный перитонит, обусловленный проникновением микрофлоры вследствие развития острых хирургических заболеваний или травм органов брюшной полости. инфекционно-воспалительный перитонит а) аппендикулярный (53,3%); б) при воспалении печени и внепечёночных желчных путей (22,2%); в) при острой непроходимости кишечника; г) при тромбоэмболии мезентериальных сосудов; д) при остром панкреатите; е) гинекологический
перфоративный перитонит: а) язвы желудка и двенадцатиперстной кишки, равным образом язвы и всего остального кишечника (тифозного, дизентерийного, онкологического и любого другого происхождения) – 11,3%. травматический перитонит при открытых и закрытых повреждениях органов брюшной полости.
Послеоперационный перитонит (13,2%) возникает вследствие: А) несостоятельности швов анастомозов после операций на органах брюшной полости; Б) инфицирования брюшной полости во время операции; В) дефектов наложения лигатур на большие участки сальника и брыжейки с последующим некрозом тканей дистальнее лигатуры; Г) механического повреждения брюшины, её высыхания. Д) кровоизлияния в свободную брюшную полость при недостаточно надёжном гемостазе.
Клиника и диагностика перитонита. Клиническая картина перитонита многообразна и складывается в большинстве случаев из симптомов основного заболевания и наслоения на них симптомов воспаления брюшины. Боль в области живота – самый ранний и постоянный симптом. Интенсивность боли в различных фазах перитонита различна. Сначала боль локализуется в зоне источника перитонита. При перфорации боль характеризуется внезапностью и интенсивностью (“кинжальная боль”). Нередко отмечается иррадиация болей в плечи или надключичные области, что связано с раздражением окончаний диафрагмальных нервов излившимся в брюшную полость содержимым ЖКТ (симптом Элекера). Постепенно боль распространяется по всему животу, становится постоянной, без светлых промежутков, плохо локализуется. По мере нарастания интоксикации наступает паралич нервных окончаний брюшины, приводящий к уменьшению интенсивности болей.Тошнота и рвота в начале заболевания носят рефлекторный характер. Рвота ограничивается содержимым желудка. Позднее тошнота и рвота становятся следствием пареза кишечника. Присоединяется примесь желчи, а далее – содержимое тонкой кишки (каловая рвота). Паралитическая непроходимость редко наступает в самом начале болезни, она чаше возникает как следствие выраженной интоксикации и гипоксии внутренних органов, клинически проявляется задержкой стула и отхождения газов.При осмотре обращает на себя внимание вунужденное положение больного – на спине или на боку, с приведенными к животу ногами. Больной малоподвижен. Окраска кожных покровов бледная, акроцианоз. Возможно желтушное окрашивание кожи. Температура тела обычно субфебрильная, реже она достигает высоких цифр, но не даёт типичной кривой. Характерный симптом ножниц – несоответствие между температурой тела (субфебрилитет) и числом сердечных сокращений (тахикардия).В первые часы язык, как правило, обложен налётом, но может оставаться влажным. С течением времени сухость языка прогрессивно нарастает, язык становится шершавым. Пульс в подавляющем большинстве случаев учащён, малого наполнения, мягкий. Артериальное давление на ранних стадиях перитонита остаётся обычно на нормальных цифрах. Снижение АД до 100 мм. рт. ст. и ниже – достоверный признак наступившей декомпенсации сердечно-сосудистой системы.Напряжение мышц передней брюшной стенки возникает рефлекторно, вне зависимости от сознания и воли больного. В результате чрезвычайно интенсивного раздражения брюшины происходит предельное напряжение мышц передней брюшной стенки. При этом прекращаются её дыхательные экскурсии. В токсическую фазу на смену напряжению приходит расслабление мышц. Выявляются положительные симптомы Щёткина-Блюмберга, Меделя, Воскресенского, Бернштейна. При перкуссии живота определяется притупление в отлогих местах, что свидетельствует о наличии выпота в свободной брюшной полости; при аускультации – снижение или отсутствие кишечных шумов (симптом “гробовой тишины”), “шум плеска”, симптом “падающей капли”.
Диагностика.Анализ крови – изменения, характерные для гнойной интоксикации (лейкоцитоз, нейтрофилёз, сдвиг формулы влево, увеличение СОЭ). Ректальное и влагалищное исследования позволяют выявить выраженную болезненность передней стенки прямой кишки или свода влагалища (симптом Куленкампфа или “крик Дугласа”), что объясняется раздражением тазовой брюшины перитонеальным экссудатом. При значительном скоплении экссудата в дугласовом пространстве определяется также выбухание передней стенки прямой кишки. Рентгенологическое исследование позволяет обнаружить свободный газ под куполом диафрагмы (симптом “серпа”) при перфорации или разрывах полых органов, чаши Клойбера при кишечной непроходимости. Косвенные признаки перитонита – затенение брюшной полости за счёт наличия экссудата, ограничение экскурсий и высокое стояние купола диафрагмы, выпот в плевральных синусах. УЗИ брюшной полости позволяет выявить наличие свободной жидкости, абсцессов. Ценность исследования повышается при динамическом наблюдении. Пункция брюшной полости (лапароцентез) применяется в сложных для диагностики случаях (особенно у больных с сочетанной травмой, находящихся в бессознательном состоянии). Противопоказан у больных с обширным спаечным процессом в брюшной полости из-за опасности повреждения внутренних органов. Лапароскопия даёт ценную информацию о состоянии органов брюшной полости и распространённости воспалительного процесса. Она всегда показана при сомнении в диагнозе.
Дифференциальная диагностика проводится преимущественно в реактивной фазе (когда небольшой срок заболевания и общность ряда симптомов диктует необходимость верификации ряда заболеваний, лапаротомия при которых будет ошибочной).

Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
Вторичный перитонит, обусловленный проникновением микрофлоры вследствие развития острых хирургических заболеваний или травм органов брюшной полости. инфекционно-воспалительный перитонит а) аппендикулярный (53,3%); б) при воспалении печени и внепечёночных желчных путей (22,2%); в) при острой непроходимости кишечника; г) при тромбоэмболии мезентериальных сосудов; д) при остром панкреатите; е) гинекологический
Классификация
Такое осложнение как острый аппендицит имеет свойство очень быстро прогрессировать. Выделяют следующие стадии развития патологического процесса:
- катаральная стадия (в этом случае воспалительные процессы не выходят за пределы аппендикса);
- деструктивная стадия.
Во время деструктивной стадии воспаление выходит за пределы аппендикса, что зачастую приводит к перитониту.
Данное осложнение имеет две формы:
- местный (когда воспаления локализуются в определённой области);
- разливной (когда воспаления распространяется на всю брюшную полость).
Симптомы
При развитии перитонита симптомы очень похожи на острый аппендицит. Самый важный признак – нестерпимое чувство боли и жжения в животе в области пупка, под правой стороной рёбер, как при аппендиците. Помимо основного, следует знать и сопутствующие симптомы:
- Пациент теряет аппетит.
- Появляется расстройство кишечника.
- Возможно нарушение в мочеиспускании.
- Гипертермия.
- Живот вздут от скопившихся газов.
- Сердечное недомогание.
Часто присутствует позыв к тошноте и рвоте. Следует обратить внимание на цвет рвотных масс. Они имеют зеленоватый отлив, постепенно возможно добавление кровяных сгустков. При наличии указанных симптомов у пациента требуется срочно вызвать врача или скорую помощь. В противном случае пациенту грозит скорая смерть.
Особенности положения отростка
При ретроцекальном аппендиците отросток располагается в разных местах брюшины, также может находиться за ней. Существует 4 формы размещения аппендикса:
- итрамуральное – отросток соединяется с задней стенкой кишки;
- внутрибрюшное – аппендикс находится между париетальной брюшиной и кишкой;
- вне брюшины – придаток отходит перпендикулярно или параллельно от стенки;
- собрюшинное – аппендикс сращивается со стенкой брюшины сзади.
Наиболее сложная форма ретроцекального аппендицита обнаруживается, когда отросток соединяется с тканями других органов и стенками брюшины.
Лечение
При поступлении пациента на ранней стадии болезни возможно применение антибиотиков для уничтожения части бактериальной среды и уменьшения очагов инфекции. Но при развитии перитонита показана экстренная операция, удаление червеобразного отростка, промывание брюшной полости, после чего устанавливается дренаж для свободного оттока жидкости из живота.
Трубки остаются на некоторое время в полости живота пациента для оттока гноя, который продолжает образовываться в брюшине некоторое время. Оперативное проникновение при перитоните проводится при помощи разреза на животе. Лапароскопия не применяется и считается опасной.
Важной составляющей лечения после острого аппендицита с перитонитом является соблюдение диеты. При несоблюдении условия щадящего питания на индивидуальных условиях возможно развитие осложнений уже после удаления воспалённого органа. Питание подбирается индивидуально к пациенту, но общие рекомендации есть для всех.
В первые сутки после удаления разрешены слабый чай и кисель.
На второй и третий день после операции допускаются:
- Картошка в виде пюре.
- Отварной рис.
- Нежирные бульоны на мясе, ни в коем случае не на кости.
- Кисломолочные йогурты.
Через 3 суток, при удовлетворительном самочувствии, можно дополнить рацион:
- Белым мясом (курица или рыба).
- Яблоками в печеном виде.
- Кашами на воде.
Обязательно следить за поступлением достаточного количества жидкости после перитонита для восполнения потери при острой стадии болезни и для благополучного заживления мест разрезов в ходе операции.
Запрещено употреблять после аппендицита с перитонитом:
- Острую, солёную, копчёную пищу.
- Соусы и майонезы.
- Жирные виды мяса и колбасы.
- Консервы всех видов.
- Выпечку и кондитерские изделия.
- Алкогольные напитки и газированные.
Помимо антибиотиков, диеты важно введение в организм витаминов для поддержания иммунной системы и жизненных сил пациента.
Кроме того, патологический процесс может быть как разлитым, так и местным. Разлитая форма болезни представляет наибольшую опасность для жизни. Так как инфекция распространяется по всей полости брюшины, абсолютно все органы подвергаются заражению, сбиваются с работы. Ситуация очень опасна для жизни. Когда перитонит местный, ситуация более стабильна, состояние больного некоторое время остается удовлетворительным, инфицирование сохраняется локализовано, без полного проникновения в брюшину.
Что такое аппендикулярный инфильтрат?

Инфильтрат в аппендикулярной форме, является острым осложнением аппендицита промежуточного этапа длительностью до 5 дней. Он представляет скопление измененных тканей воспаленного вида, плотно соединенных между собой. Этот конгломерат включает в себя непосредственно аппендикс и прилежащие к нему образования: тонкую кишку, сальник, слепую кишку. Аппендикулярный инфильтрат формируется на 3-4 день от старта заболевания. При этом правая подвздошная область (иногда другая область) обретает образование ограниченного типа, плотное, неподвижное и болезненное при нажатии.
Симптомы аппендикулярного инфильтрата
Отсутствие своевременного хирургического вмешательства может привести к гнойно-инфильтративному процессу в правой подвздошной области, где создается скопление органов, включая аппендикс, ткани которых имеют воспаленный вид. Наблюдения фиксируют наличие аппендикулярного абсцесса у 15% пациенток, которых оперировали на основании гинекологического заболевания, а вторичное втягивание аппендикса в гнойный процесс при наличии гинекологического отклонения по некоторым данным составляет около 10%.
Заболевание начинается с внезапной боли приступообразного характера, которая на начальном этапе локализуется в области пупка. При этом отсутствует характерная связь болезни с факторами риска, при которых развиваются воспалительные процессы внутренних половых органов. Все же тщательно собранный анамнез изначально позволяет установить патологию хирургического характера. На четвертые сутки после острого приступа или позднее, если применялось противовоспалительное либо антибактериальное лечение, формируется аппендикулярный инфильтрат.
Через несколько дней боль становится меньше, но интоксикация эндогенного вида сохраняется. Наблюдается устойчиво повышенная температура до 37,8°С с умеренным увеличением частоты сердечных сокращений и лейкоцитозом. Методом пальпации можно определить в подвздошной области справой стороны инфильтрат, который имеет плотную консистенцию с четко определяемыми границами. Однако он может рассосаться через 30-40 дней, но наиболее вероятным является его нагноение.
При худшем варианте состояние больного быстро ухудшается, и возникают все симптомы гнойного воспаления: резкие колебания температуры тела, озноб, увеличивающаяся и резкая боль инфильтрата, локальность флюктуации, неравномерная консистенция.
Диагностика аппендикулярного инфильтрата
Диагностика аппендикулярного инфильтрата заключается в проведении врачебного осмотра. Уточнение диагноза можно сделать после эхографии. При её проведении в подвздошной области с правой стороны выявляют инфильтрат, который имеет неправильную форму эхопозитивного образования без наличия четкой капсулы, в нем определяется присутствие пониженной эхогенности по отношению к прилежащим тканям. Обследование может выявить абсцедирование структуры инфильтрата и зафиксировать кистозные образования, имеющие четкую капсулу и жидкое содержимое, которое говорит о накоплении гноя.
Причины, симптомы и лечение аппендикулярного инфильтрата
-
 Причины и симптомы инфильтрата
Причины и симптомы инфильтрата -
 Лечение инфильтрата народными средствами
Лечение инфильтрата народными средствами -
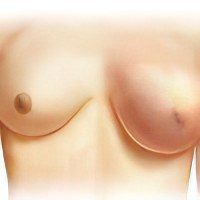 Инфильтрат молочной железы
Инфильтрат молочной железы -
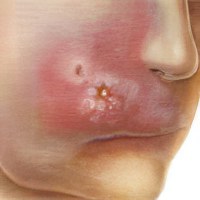 Инфильтрат на лице
Инфильтрат на лице -
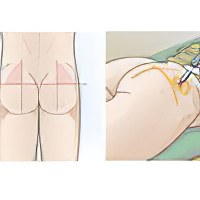 Постинъекционный инфильтрат ягодичной области
Постинъекционный инфильтрат ягодичной области
При худшем варианте состояние больного быстро ухудшается, и возникают все симптомы гнойного воспаления: резкие колебания температуры тела, озноб, увеличивающаяся и резкая боль инфильтрата, локальность флюктуации, неравномерная консистенция.
Консервативная терапия
Если история болезни фиксирует спокойное течение инфильтрата и очевидную тенденцию к его рассасыванию, необходимо консервативное лечение. В этом случае аппендикулярный инфильтрат (плотный и неподвижный) – основное противопоказание к немедленному хирургическому удалению аппендикса.
Такое лечение для детей и для взрослых предполагает следующие методы:
- строгий постельный режим;
- антибиотики широкого спектра действия (гентамицин, ампициллин, цефтриаксон и др.);
- щадящая для кишечника диета;
- физиотерапевтические процедуры.
Пациенты находятся в больнице до полного рассасывания опухоли (3-4 месяца, у детей и пожилых людей – до 6 месяцев), после этого назначается плановая хирургическая операция. Она включает непосредственно аппендэктомию (удаление аппендикса), разъединение и сращение органов, санацию всей брюшной полости.
Аппендикулярный инфильтрат – это одно из распространенных осложнений острого аппендицита у взрослых и детей старшего возраста, представляющее собой скопление воспаленных тканей вокруг пораженного отростка слепой кишки (аппендикса). Опухоль обычно имеет четкие границы и включает в зону воспаления сам аппендикс, купол толстой и петли тонкой кишки, большой сальник, брюшину, значительно реже – другие органы.
Классификация
Клиническая классификация случаев аппендикулярного инфильтрата включает в себя несколько оснований. Именно всесторонняя диагностика с определением всех особенностей заболевания помогает подобрать эффективное индивидуальное лечение.
Одна из самых точных классификаций инфильтрата предлагает следующие разновидности болезни.
- повздошный (встречается чаще всего);
- межкишечный;
- тазовый;
- надлобковый;
- подпеченочный;
- ретроцекальный.
По степени плотности воспалительной ткани:
- рыхлый;
- умеренной плотности;
- плотный.
По степени мобильности (передвижения) в брюшной полости:
- подвижный (в основном на ранней стадии);
- умеренной подвижности;
- неподвижный (самый распространенный случай).
Существует также классификация, которая различает инфильтрат аппендикулярный с признаками разлитого перитонита (воспаления брюшины) и без признаков.
Особенности диагностики
Для постановки диагноза при инфильтрате у взрослых и детей врач традиционно выслушивает жалобы больного, проводит пальпацию, назначает анализ крови. Но самая эффективная диагностика при аппендикулярном инфильтрате – ультразвуковое исследование (при необходимости добавляется компьютерная томография).
Диагностика при этой болезни довольна сложная: существует 2 основных проблемных места.
Невозможность обнаружить опухоль в животе.
Происходит это по нескольким причинам: часто больные жалуются на общее недомогание, а про боли в животе упоминают лишь вскользь, поэтому доктор не уделяет пальпации должного внимания. Обнаружить инфильтрат проблематично также при нестандартном месте расположения опухоли и лишнем весе пациента.
Операция при таком диагнозе включает в себя вскрытие абсцесса и его опорожнение, дренаж. Затем – послеоперационное лечение (антибиотики, постельный режим, щадящий рацион питания и т.д.). Через 2 месяца необходима диагностика: если не произошло гнойное расплавление аппендикса из-за абсцесса, назначается операция по его удалению.
Аппендикулярный инфильтрат является достаточно частым осложнением острого аппендицита, регистрируемым в 1% случаев. Являясь классическим примером местного ограниченного перитонита, морфологически он представляет собой воспалительную опухоль, формирующуюся вокруг воспаленного червеобразного отростка. В образовании аппендикулярного инфильтрата принимают участие органы, прилежащие к отростку. За счет наложений фибрина, слепая кишка, большой сальник, петли подвздошной кишки как бы склеиваются между собой, отграничивая источник инфекции от свободной брюшной полости.
Клинические проявления и диагностика. Образование аппендикулярного инфильтрата происходит через 3-4 дня от начала заболевания. В истории заболевания, как правило, удается выявить типичное развитие острого аппендицита. Боли сохраняются на протяжении всего периода заболевания, но к исходу 2-3 дня несколько уменьшаются. Состояние больных бывает вполне удовлетворительным К этому времени самостоятельных болей в животе уже может не быть, они появляются лишь при пальпации живота или движении, кашле. Температура тела нормализуется, но может быть вечерний субфебриллетет. При этом в правой подвздошной области начинает пальпироваться умеренно болезненное опухолевидное образование больших размеров (8-10см диаметром), не смещаемое, без четких контуров. При перкуссии может быть незначительная болезненность в проекции инфильтрата, другой информации этот метод не дает. Аускультация живота при аппендикулярном инфильтрате не выявляет патологических симптомов.
В тех случаях, когда червеобразный отросток располагается низко или, вообще в малом тазу, инфильтрат легко определяется при ректальном и вагинальном исследовании в виде болезненного эластического образования. У женщин при такой ситуации в инфильтрат вовлекаются придатки матки, что требует проведения дифференциальной диагностики с острыми воспалительными заболеваниями придатков матки (пиосальпинксом, аднекстумором).
При благоприятном течении заболевания больных перестают беспокоить боли даже при движении и пальпации, исчезает гипертермия. Опухолевидное образование постепенно уменьшается в размерах и, в конечном итоге, как правило, через 7-10 дней от начала лечения, полностью исчезает.
Больная С. 45 лет была доставлена в клинику с диагнозом острый аппендицит. При беседе с больной установлено, что заболела 3 дня назад, когда среди полного благополучия появились ноющие боли в верхних отделах живота, сопровождавшиеся тошнотой. Вскоре боли переместились в правую подвздошную область, по-прежнему носили ноющий характер, усиливались при ходьбе. На протяжении 2 дней боли сохранялись, однако, к врачу не обращалась. Лишь к исходу 3 дня, по настоянию родственников, обратилась в поликлинику и была направлена на госпитализацию. При осмотре состояние больной удовлетворительное. Кожный покров и слизистые обычной окраски. В легких везикулярное дыхание, проводится симметрично с обеих сторон. Пульс 80 ударов в минуту. Температура тела 37,0°С. Язык влажный, обложен у корня серым налетом. Живот симметрично принимает участие в дыхании всеми отделами.
При пальпации брюшная стенка мягкая, имеется болезненность в правой подвздошной области, где нечетко пальпируется опухолевидное образование 10×6см, не смещаемое, эластической консистенции с гладкой поверхностью При пальцевом ректальном и вагинальном исследовании патологии не выявлено. Диагностирован аппендикулярный инфильтрат. Начата консервативная терапия. Через сутки после начала терапии боли в животе не беспокоят, температура тела нормальная. Опухолевидное образование в правой подвздошной области прежних размеров, но контуры его стали четко определяться, болезненность при пальпации менее выражена Еще через 2 дня инфильтрат стал уменьшаться в размерах. Через неделю удавалось пальпировать лишь уплотненную и несколько увеличенную слепую кишку. Произведена ирригоскопия — органической патологии слепой кишки и других отделов ободочной кишки не выявлено. Больная выписана домой. Через 3 месяца госпитализирована в плановом порядке, произведена аппендэктомия.
Осложнением аппендикулярного инфильтрата является абсцедирование. При этом на фоне проводимого консервативного лечения состояние больных ухудшается, как правило, трактуется как средней тяжести Появляется недомогание, слабость. Повышается температура. Иногда она носит гектический характер, сопровождается повышенной потливостью и ознобом. Возрастает болезненность инфильтрата при пальпации, контуры его становятся нечеткими. При УЗИ рядом со слепой кишкой удается определить полость с неоднородным содержимым.
Клиническая диагностика аппендикулярного инфильтрата всегда несет в себе опасность диагностической ошибки. Опухолевидное образование, которое определяется в правой подвздошной области, может явиться следствием самых разнообразных заболеваний Наиболее часто дифференциальную диагностику приходится проводить с опухолью слепой кишки.
Заподозрить опухоль можно исходя из анамнеза заболевания — отсутствия типичного для острого аппендицита «острого» начала заболевания, большой длительности заболевания, немотивированной слабости, ухудшения или извращения аппетита, похудания, наличия анемии У больных раком слепой кишки при пальпации определяется безболезненное, плотное, смещаемое, иногда бугристое опухолевидное образование, относительно небольшого размера. Однако если при раке слепой кишки присоединяется перифокальное воспаление, то пальпаторно отличить раковую опухоль от аппендикулярного инфильтрата становится не возможно.
Для исключения диагностической ошибки у всех больных с аппендикулярным инфильтратом после стихания острых явлений воспаления необходимо обследовать ободочную кишку — произвести ирригоскопию, а при необходимости — колоноскопию.
Больная А. 56 лет находилась в клинике по поводу аппендикулярного инфильтрата. Исходя из клинических данных диагноз не вызывал сомнений. Консервативная терапия на протяжении 10 дней позволила полностью устранить боли в животе, исчезла гипертермия, заметно улучшилось самочувствие больной. Опухолевидное образование в правой подвздошной области уменьшилось в размерах и определялось в виде плотной, смещаемой безболезненной опухоли. Произведена ирригоскопия — обнаружены рентгенологические признаки рака слепой кишки. Диагноз был подтвержден при колоноскопии и верифицирован биопсией высоко дифференцированная аденокарцинома. Оперирована в плановом порядке, произведена лапароскопическая правосторонняя гемиколэктомия. Выписана домой в удовлетворительном состоянии.
Лечение аппендикулярного инфильтрата (консервативное). Тактика печения больных с диагностированным по клиническим данным аппендикулярным инфильтратом строго консервативная.
Лечение должно проводиться только в хирургическом стационаре. Другие варианты — амбулаторное, в терапевтическом отделении, — абсолютно исключены.
Больным назначается постельный режим — большее время дня они должны находиться в постели. Диетотерапия, предоставляющая функциональный покой кишечнику (легко усваиваемая пища без инградиентов, раздражающих кишечник). Отвлекающая местная терапия в виде холода (пузырь со льдом) на область инфильтрата. Антибактериальная терапия не является строго обязательным компонентом, но, как правило, она проводится комбинацией попусинтетических пенициллинов или цефалоспоринов 11 или 111 поколений с аминогликозидами и метронидазолом или монотерапия ципрофлоксацином. Применение антибиотиков резерва недопустимо.
Аппендикулярный инфильтрат иногда не удается диагностировать до операции, и врач устанавливает диагноз во время лапароскопии или операции. В этих случаях тактика лечения должна быть дифференцированной и строится на детальной оценке состояния инфильтрата.
Если во время лапароскопии или операции обнаруживается аппендикулярный инфильтрат, который легко разделяется при инструментальной пальпации, так называемый «рыхлый» инфильтрат, то это, с одной стороны, свидетельствует о ненадежном отграничении очага инфекции, а с другой стороны, позволяет без особых трудностей выполнить аппендэктомию. Поэтому в таких случаях показано удаление червеобразного отростка.
Если выявляется «плотный» инфильтрат, который не поддается осторожному разделению, то в этих случаях к инфильтрату подводят резиново-марлевый тампон. Тампонада производится превентивно, на случай абсцедирования инфильтрата в послеоперационном периоде. В послеоперационном периоде проводится консервативная терапия, как было описано выше.
Больные могут быть выписаны домой лишь после стойкого улучшения самочувствия, полного рассасывания инфильтрата и обследования слепой кишки. В последующем, через 0-4 месяца, больным показана аппендэктомия в плановом порядке.
Целесообразность планового оперативного лечения иллюстрирует следующее наблюдение.
Больная Р 43 лет находилась в клинике по поводу аппендикулярного инфильтрата. При поступлении определялся больших размеров инфильтрат, занимавший всю правую подвздошно-паховую область и достигавший пупка в верхнемедиальном направлении. Больная получала консервативную терапию, включая антибиотики. Заболевание носило упорный характер и, несмотря на удовлетворительное состояние больной, длительное время инфильтрат не уменьшался в размерах, сохранялся вечерний субфебриллетет. Данных за абсцедирование, включая и результаты УЗИ, не было. При ирригоскопии и колоноскопии патологии слепой и терминального отдела подвздошной кишки выявлено не было. Инфильтрат полностью исчез пишь спустя 35 дней лечения. Выписана из стационара с рекомендацией явиться для планового лечения через 4 месяца. Явилась на госпитализацию пишь спустя 8 месяцев. За прошедшее время чувствовала себя здоровой, боли в животе не беспокоили, гипертермии не было, прибавила в весе 9 кг. Оперирована в плановом порядке доступом в правой подвздошной области. С техническими трудностями выделен червеобразный отросток, который располагался ретроцекально. Отросток был резко гиперемирован и инфильтрирован, деформирован и фиксирован плотными фиброзными сращениями к слепой кишке и париетальной брюшине. Произведена аппендэктомия. При осмотре удаленного червеобразного отростка установлено, что в его просвете еливкообразный гной При морфологическом исследований-лейкоцитарная инфильтрация всей толщи стенки, поля деструкции слизистого и поделизистого слоя. Послеоперационный период протекал без осложнений.
Лечение абсцедирующего аппендикулярного инфильтрата. В случаях, когда диагностируется абсцедирующий аппендикулярный инфильтрат, больные подлежат срочному хирургическому лечению дренированию полости гнойника, — поскольку имеется реальная угроза вскрытия абсцесса в свободную брюшную полость. Перед операцией целесообразно произвести УЗИ. как для подтверждения диагноза, так и с целью локализации полости гнойника. Возможна пункция и дренирование полости абсцесса под ультразвуковым наведением, именно этому способу лечения следует отдавать предпочтение.
Операция должна быть выполнена внебрюшинным доступом, чтобы исключить инфицирование брюшной полости. Поскольку в подавляющем большинстве случаев аппендикулярные инфильтраты занимают правую подвздошную ямку, операция производится косым переменным доступом в правой подвздошной области, как и при остром аппендиците. Рассекается кожа и под. кожная клетчатка, вскрывается апоневроз наружной косой мышцы живота, тупо разъединяются волокна внутренней косой и поперечной мышц. Париетальная брюшина ни в коем случае не вскрывается. Указательным пальцем, введенным в предбрюшинную клетчатку, отслаивается париетальная брюшина, при этом всегда четко определяется тугоэластическая поверхность инфильтрата. Пальцем необходимо обнаружить участок размягчения (флюктуации) инфильтрата. Интраоперационное выявление полости гнойника существенно упрощается при наличии информации о локализации абсцесса, полученной до операции при УЗИ.
Обнаружив флюктуацию, в ее проекции, тупо вскрывают брюшину (пальцем или кончиком корнцанга). Выделяющийся гной аспирируют отсосом. Производится пальцевая ревизия полости абсцесса, при наличии секвестров или каловых камней производится их удаление. Гнойная полость промывается раствором перекиси водорода и дренируется трубкой или резиново-марлевым тампонсм. Разделение инфильтрата, попытки выделения червеобразного отростка или, тем более, попытки аппендэктомии недопустимы.
В послеоперационном периоде производятся перевязки Следует помнить о возможности возникновения у больных калового свища. Как правило, такие свищи бывают трубчатыми, исходят из основания отростка и самостоятельно закрываются. Больные должны находиться в стационаре до заживления раны (при наличии сформированного калового свища больные могут быть выписаны на амбулаторное лечение). В последующем, не ранее чем через 6 месяцев, показано плановое оперативное лечение — аппендэктомия.
Больной С. 62 лет находился в стационаре по поводу аппендикулярного инфильтрата. Несмотря на проводимое лечение на 4 сутки у больного повысилась температура тела до 38,6°С, усилились боли в правой подвздошной области, пальпируемый инфильтрат несколько увеличился, заметно возросла болезненность при пальпации. При УЗИ обнаружена не гомогенная полость 3×2 см тотчас ниже купола слепой кишки. Диагностировано абсцедирование аппендикулярного инфильтрата Больной срочно оперирован под общим обезболиванием. Косым переменным разрезом в правой подвздошной области рассечена кожа и подкожная клетчатка. Разъединены волокна внутренней косой и поперечной мышц. Париетальная брюшина гиперемирована. Пальпаторно определяется плотный инфильтрат. При пальцевой ревизии поверхности инфильтрата обнаружен участок флюктуации, непосредственно прилежащий к ране. Пальцем вскрыта брюшина над инфильтратом — выделился зловонный гной в количестве 5-бмл. Взят посев.
При пальцевой ревизии полости затеков не обнаружено, секвестров нет. Полость промыта раствором перекиси водорода и дренирована резиново-марлевым тампоном. Рана ушита до тампона. Ближайший послеоперационный период протекал без осложнений. На 3 сутки после операции произведено подтягивание тампона, а на 4 сутки, он заменен на марлевую гурунду с мазью левомеколь. При следующей перевязке отмечено необильное выделение из раны кишечного содержимого. Производились ежедневные перевязки. Постепенно сформировался точечный каловый свищ. Больной выписан на амбулаторное лечение. Свищ самостоятельно закрылся через 2 недели. Спустя 7 месяцев больной госпитализирован для планового оперативного лечения. Под общим обезболиванием иссечен старый послеоперационный рубец в правой подвздошной области. Вскрыта брюшная полость. Разделены спайки, после чего выделен купол слепой кишки. Червеобразный отросток располагался в типичном месте — снизу несколько медиальнее слепой кишки. Представлял собой плотный тяж, деформированный грубыми сращениями со стенкой слепой кишки и большим сальником. Произведена аппендэктомия. Рана брюшной стенки послойно ушита наглухо. Выздоровление.
Д.Г. Кригер, А.В.Федоров, П.К.Воскресенский, А.Ф.Дронов
Для исключения диагностической ошибки у всех больных с аппендикулярным инфильтратом после стихания острых явлений воспаления необходимо обследовать ободочную кишку — произвести ирригоскопию, а при необходимости — колоноскопию.
Давайте будем совместно делать уникальный материал еще лучше, и после его прочтения, просим Вас сделать репост в удобную для Вас соц. сеть.