Доброго времени, многим будет интересно разобраться в своем здоровье и близких, и поведую Вам свой опыт, и поговорим мы о Причины, симптомы, лечение и профилактика поллиноза у детей. Скорее всего какие-то детали могут отличаться, как это было с Вами. Внимание, что всегда нужно консультироваться у узкопрофильных специалистов и не заниматься самолечением. Естественно на самые простые вопросы, можно быстро найти ответ и продиагностировать себя. Пишите свои вопросы/пожелания в комменты, совместными усилиями улучшим и дополним качество предоставляемого материала.
Симптомы
Симптомы патологии складываются в несколько симптомокомплексов:
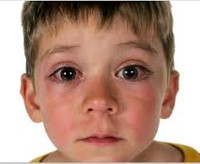
- со стороны зрительной системы наблюдаются проявления, напоминающие конъюнктивит. Появляется зуд, покраснение слизистой глаз. Ребенок жалуется на ощущение, будто в глаза попал песок. Также характерные признаки поллиноза – слезотечение и незначительное снижение остроты зрения. Мама может заметить, что малыш постоянно трет глазки. Нужно срочно показать его врачу, иначе он может занести в них инфекцию грязными руками;
- со стороны дыхательной системы — зуд распространяется на нос и уши. Ребенок начинает чихать, кашлять, ему становится тяжело дышать, появляется одышка и першение в горле. Нос заложен, при дыхании слышны свистящие хрипы;
- со стороны кожи появляются мелкие красные высыпания, зуд и шелушение. Если малыш будет ее расчесывать, он может занести инфекцию, из-за чего образуются болезненные гнойнички. Чаще всего высыпания появляются на лице, ладонях, в складках кожи, на ягодицах;
- общие симптомы. Может повыситься температура до 37,5, которая держится всего несколько часов и чаще всего появляется непосредственно после попадания аллергена. При поллинозе могут наблюдаться головокружения и головные боли, тошнота, снижение работоспособности, раздражительность.
Также для детей характерен «аллергический салют»: из-за постоянного дискомфорта малыш начинает вздергивать кончик носа пальцем или ладонью, чтобы облегчить состояние.
При возникновении таких признаков необходимо обратиться к врачу. Своевременная диагностика и лечение заболевания могут сгладить симптоматику и облегчить состояние больного.
Лечение поллиноза у детей
Чтобы устранить неприятные симптомы, необходимо прекратить воздействие аллергена на организм и назначить лечение, включающее в себя прием нескольких групп препаратов:
- Антигистаминные средства. Используются местные и системные лекарства. К местным относятся капли для глаз и носа. Они быстро устраняют неприятные симптомы, облегчают состояние больного, но эффект от них длится недолго. Системные препараты используются, когда наблюдаются общие проявления аллергии.
- Средства, содержащие глюкокортикостероидные гормоны. Используются в основном в форме капель для носа. Почти сразу после применения снимают отек, устраняют зуд и облегчают дыхание. Мази на основе этих гормонов назначаются для устранения сильного зуда и высыпаний на коже. Если эти проявления слабо выражены, сначала используются негормональные мази. Только при их неэффективности врач назначает более сильные препараты на основе гормонов.
- Aнтaгoниcты лeйкoтpиeнoвыx рецепторов. Используются средства на основе монтелукаста и кромоглициевой кислоты. Предназначены для внутреннего и наружного применения. Снимают отек и воспаление кожи. Такие препараты подходят для детей старше 2 лет.
Все средства должен обязательно назначать врач в соответствии с возрастом пациента. Если препарат будет подобран неправильно, последствия могут быть плачевными, вплоть до летального исхода.
Также полезны промывания носа. Для этого можно использовать купленный в аптеке физраствор или приготовленный дома солевой раствор (на литр воды берется 9 граммов соли). Процедура подходит для детей старше 4 лет. Обязательно проводится под контролем взрослых. Помогает снять заложенность носа, облегчает дыхание при аллергическом рините.
Поллиноз у детей лечится поэтапно:
- Базовая терапия. Используются антигистаминные препараты, которые блокируют H2-гистаминовые рецепторы. Это препятствует развитию воспалительного процесса. Также врач может назначить симпатомиметики, эндоназальные глюкокортикостероиды, бета-2-антагонисты.
- Поддерживающее лечение. Назначается антигистаминное средство с выраженным противоаллергическим действием. Его необходимо принимать во время цветения растений, провоцирующих поллиноз у детей. Чтобы терапия была более эффективной, вне сезона аллергий рекомендуется периодически принимать более слабые антигистамины.
- АСИТ (аллерген-специфическая иммунотерапия). Это очень эффективный терапевтический метод. Лечение с его помощью почти не имеет противопоказаний. Но он не рекомендован при недостаточности почек и при иммунодефиците. Назначается только детям, достигшим пятилетнего возраста. Метод основан на применении таблеток или уколов, в которых содержатся небольшие дозы аллергена. За счет этого постепенно снижается чувствительность организма к антигену. Начинать терапию рекомендуется за несколько месяцев до обострения и проводить под постоянным наблюдением аллерголога.
Также рекомендуется санаторно-курортное лечение. Это позволит укрепить иммунитет ребенка, положительно повлияет на состояние дыхательной системы.
Причины и патогенез
Поллиноз, как и любая другая аллергия, связан с гиперчувствительностью иммунной системы к аллергену — веществу, которое воспринимается организмом, как чужеродное. При поллинозе аллергеном выступает пыльца цветков. Провоцируют аллергию растения, опыляемые ветром — это в основном злаковые, сорняки, деревья и кустарники. Размер пыльцы, вызывающей аллергическую реакцию, не превышает 35 мкм.
При попадании аллергена в организм повышается выработка иммуноглобулинов класса Е. При взаимодействии антигена с этими антителами выделяются вещества, вызывающие проявления аллергии. Уже через несколько минут развивается отек слизистой, начинает усиленно вырабатываться слизь, развиваются другие симптомы поллиноза.
Поллиноз у детей проявляется весной-летом, когда в воздухе высока концентрация пыльцы. Наибольших значений она достигает днем в сухую и ветреную погоду. Выделяют пиковые периоды, когда наблюдаются обострения заболевания, симптомы становятся особенно выраженными. Эти периоды зависят от местности и произрастающей на ее территории растительности. Для средних широт России можно составить такой календарь аллергии:
- апрель-начало мая. Аллергеном выступает пыльца ольхи, ясеня, дуба, орешника;
- конец мая-июнь. Симптомы появляются из-за цветения злаковых – овсяницы, тимофеевки и других;
- июль-конец августа. В этот период цветут сорные травы, вызывающие обострение.
В большинстве случаев поллиноз у детей впервые диагностируют именно весной-летом. Осенью-зимой заболевание протекает в скрытой форме.
Наиболее вероятная причина развития поллиноза – наследственная предрасположенность. Если один из родителей болеет, то шансы возникновения поллиноза у его детей составляют 25%. Но если болеют оба родителя, этот показатель повышается до 50%. Если же мать и отец здоровы, вероятность появления заболевания у ребенка снижается до 10%.
Не менее важную роль играет и местность проживания малыша. Чаще болеют дети, живущие в городах. Помимо того, что воздух в городах сильнее загрязнен, городской ребенок с рождения мало контактирует с потенциальными аллергенами — травой, цветами и деревьями. Это приводит к повышению чувствительности иммунной системы к ним. Жители сельской местности реже сталкиваются с проявлениями аллергии.
Также выделяют причины, связанные с нарушением развития детского иммунитета:
- ранний контакт с раздражителями. В группу риска входят дети, у которых курит кто-то из родителей или мать редко убирает в доме – чрезмерное скопление пыли негативно влияет на неокрепший детский организм;
- применение антибиотиков в раннем возрасте;
- частые заболевания дыхательной системы — бронхиты, синуситы;
- неправильное питание малыша. Если в организм ребенка попадает недостаточное количество витаминов и питательных веществ, это приводит к авитаминозам, что снижает детский иммунитет.
Все вышеперечисленные факторы могут спровоцировать поллиноз у детей, поэтому нужно исключить их воздействие на маленький организм.
Диагностика
Для диагностики заболевания необходимо обратиться сначала к педиатру, а потом, при необходимости, к иммунологу, аллергологу, офтальмологу, отоларингологу и другим специалистам. Важно определить растение, пыльца которого приводит к появлению неприятных признаков.
Поллиноз у детей диагностируется с помощью следующих методов:
- Консультативный прием. Врач беседует с матерью, уточняет симптоматику и то, как давно она появилась. Доктор может заподозрить у ребенка заболевание и при отсутствии симптомов, но при условии, если болеет кто-то из родителей или братьев и сестер.
- Кожные тесты. Используются препараты, в которых содержатся различные аллергены. Их наносят на верхний слой кожи или делают небольшой прокол. Через 20 минут изучаются результаты. Если место нанесения препарата краснеет и отекает, это свидетельствует о гиперчувствительности к нему. Проводить такое исследование должен опытный врач, так как оно имеет ряд противопоказаний.
- Иммунограмма. У пациента берется образец крови для дальнейшего исследования. Такая методика более безопасна, так как отсутствует контакт раздражителя с организмом пациента.
Проводится дифференциальная диагностика с другими видами аллергии и с простудными заболеваниями – ОРВИ, гриппом, ринитом.
Только после постановки правильного диагноза доктор назначает лекарства, иначе неправильно подобранное лечение может привести к развитию осложнений.
- со стороны зрительной системы наблюдаются проявления, напоминающие конъюнктивит. Появляется зуд, покраснение слизистой глаз. Ребенок жалуется на ощущение, будто в глаза попал песок. Также характерные признаки поллиноза – слезотечение и незначительное снижение остроты зрения. Мама может заметить, что малыш постоянно трет глазки. Нужно срочно показать его врачу, иначе он может занести в них инфекцию грязными руками;
- со стороны дыхательной системы — зуд распространяется на нос и уши. Ребенок начинает чихать, кашлять, ему становится тяжело дышать, появляется одышка и першение в горле. Нос заложен, при дыхании слышны свистящие хрипы;
- со стороны кожи появляются мелкие красные высыпания, зуд и шелушение. Если малыш будет ее расчесывать, он может занести инфекцию, из-за чего образуются болезненные гнойнички. Чаще всего высыпания появляются на лице, ладонях, в складках кожи, на ягодицах;
- общие симптомы. Может повыситься температура до 37,5, которая держится всего несколько часов и чаще всего появляется непосредственно после попадания аллергена. При поллинозе могут наблюдаться головокружения и головные боли, тошнота, снижение работоспособности, раздражительность.
Что происходит и как выглядят симптомы?
Начинается заболевание с проникновения пыльцы в организм. В идеале, защитные системы организма не должны этого допустить. Но если ребенок болезненный, живет в условиях загрязненной внешней среды или имеет наследственную предрасположенность, его защита ослаблена.
Ответом организма на попадание пыльцы внутрь будут такие реакции, как насморк, приступы чихания, отечность носа, глаз, слезотечение. Часто присутствуют нарушения сна и аппетита, капризность. Несмотря на то, что заболевание имеет еще одно название, «сенная лихорадка», ни повышенная температура, ни боли в горле, ни припухание лимфоузлов не являются его симптомами. Но при поллинозе ребенок легче подхватывает ОРВИ, отчего дискомфорт только усиливается, а действие противоаллергенных лекарств ослабевает.
Латинское слово pollinis, означающее «пыль» или «пыльца», дало название целому комплексу симптомов, объединенных диагнозом поллиноз. Это хроническое заболевание аллергического характера, обострения которого провоцирует сезонное цветение растений. По разным источникам, поллинозом страдает от 3 до 20% детей, поэтому крайне важно вовремя его диагностировать.
Методы диагностики поллиноза у детей
В первую очередь нужно провести общее обследование у педиатра, чтобы исключить, например, бронхит. Затем надо обратиться к аллергологу-иммунологу для проведения специфической диагностики. Пройден на выявление аллергической реакции проводится методом скарификации: на коже руки врач делает несколько царапин, на которые наносится по капле жидких, специально выделенных аллергенов. Через 20 минут специалисты оценивают степень реакции организма (покраснение, воспаление, волдырь и т. п.) на каждый аллерген.
Другой метод обнаружения аллергенов — специфический анализ крови. Его преимущество перед скарификационным тестом в том, что он не требует предварительного периода отмены принимаемых ребенком лекарств, его результаты не зависят от общего состояния организма ребенка, он оптимален для диагностики поллиноза у маленьких детей. Обследование ребенка на выявление аллергенов нужно проводить регулярно, так как с возрастом реакции на разные аллергены могут меняться самым непостижимым образом.
Методы лечения и профилактики
Прежде всего надо уменьшить воздействие аллергена на организм. Необходима регулярная влажная уборка квартиры, окна в этот период лучше не открывать, или, по меньшей мере, регулярно увлажнять и мыть оконные сетки. Прогулки с ребенком лучше планировать на пасмурные дни или после дождя. После прогулки промыть нос и глаза водой, сменить одежду. В питании следует придерживаться строгой диеты, так как некоторые продукты, родственные с аллергеном, могут вызвать в организме такую же острую реакцию. Дополнить диету стоит приёмом Энтеросгеля, который эффективно и безопасно выведет аллергены из организма.
В идеале, хорошо увезти ребенка на период действия его аллергенов в местность с другими климатическими условиями. Более подробно о диете и прочем нужно консультироваться с аллергологом. Общий метод лечения поллиноза — антигистамины и гормональные препараты. Первые снимают неприятные симптомы аллергии и назначаются на короткий срок. При их неэффективности по назначению врача терапию проводят гормональными препаратами местного действия (спреи и т. п.). В профилактических целях назначаются препараты, блокирующие клетки организма, работа которых приводит к аллергии. Применять такие спреи нужно за две недели до ожидаемого обострения, и дальше в течение всего сезона цветения.
Существует способ терапии, меняющий принцип реакции аллергена на организм: это АСИТ, или аллергенспецифическая иммунотерапия. Смысл метода в том, что организм ребенка постепенно приучают к малым дозам аллергена, предупреждая таким образом развитие тяжелой формы заболевания, снижая потребность в лекарствах. Курсы АСИТ длительны, проводятся зимой и состоят из двух этапов: две-три недели в стационаре для ежедневных инъекций аллергена и один-два месяца при поликлинике для еженедельной инъекции.
Так или иначе, представленная выше информация — всего лишь повод для размышления, — решение о назначении того или иного лечения должен принимать только врач!
В первую очередь нужно провести общее обследование у педиатра, чтобы исключить, например, бронхит. Затем надо обратиться к аллергологу-иммунологу для проведения специфической диагностики. Пройден на выявление аллергической реакции проводится методом скарификации: на коже руки врач делает несколько царапин, на которые наносится по капле жидких, специально выделенных аллергенов. Через 20 минут специалисты оценивают степень реакции организма (покраснение, воспаление, волдырь и т. п.) на каждый аллерген.
Поллиноз у детей
У генетически предрасположенного к поллинозу ребенка, родители которого не переехали в другой климат до его рождения или сразу после него, начинает проявляться в 5-6 лет. Его симптомы не отличаются от описанных выше.
Проявиться болезнь может и раньше, до 5-6 лет, если родители купают малыша в отварах трав (череды, ромашки, коры дуба), а у него «прописана в генах» аллергия именно на них. В этом случае основными будут кожные симптомы (сыпь), признаки поллиноза могут появиться не сразу.
Диета
Суть диеты при поллинозе – предупредить поступление в организм дополнительных аллергенов, в том числе и потенциальных. Для этого на период обострения придется исключить все «аллергенные» продукты (мед, шоколад, цитрусовые, морепродукты, коровье молоко), а также те, к которым может возникнуть перекрестная аллергия:
| На какую пыльцу аллергия | Что нужно исключить |
| Злаковых растений | Зерновые каши, пиво, хлеб и мучные изделия, макароны, щавель |
| Березы, яблони, ольхи | Персики, киви, сливы, красные яблоки, абрикосы, помидоры, картофель, огурцы, черешня, сельдерей, фундук |
| Полыни | Семечки подсолнечника, цитрусовые, мед, цикорий |
| Амброзии | Семечки подсолнечника, бананы, дыня |
| Лебеды | Шпинат, свекла |
| Других сорных трав | Мед, картофель, халва, семечки подсолнечника, свекла, арбуз, маргарин |
Что делать при тяжелом поллинозе
В тяжелых случаях, когда поллиноз постоянно осложняется или синуситами, требующими оперативного лечения, или приступами удушья, применяются дополнительные методы лечения:
- Плазмаферез: забор небольшого объема крови с последующим возвращением собственных кровяных клеток в кровеносное русло. При этом плазма крови, в которой растворены все антитела к аллергену, гистамин и другие вещества, убирается и заменяется солевыми и коллоидными растворами. Таким образом, концентрация вызывающих поллиноз веществ в крови уменьшается.
- Операции. Для уменьшения проявлений насморка выполняется частичная резекция носовых раковин. Выполняется это эндоскопическим способом, а в качестве «режущего» инструмента эффективно используется лазер или воздействие жидким азотом.
Если это лечение не вызывает желаемого эффекта, нужно поменять регион проживания.
Симптоматическое лечение
Это такая терапия, которая подбирается в зависимости от преобладающих симптомов:
- при сильном затруднении носового дыхания назначаются сосудосуживающие препараты в виде капель: «Лазолван-рино», «Назол», «НОК-спрей» и другие. Ими пользуются не более недели, когда дышать совсем трудно из-за отека, или когда ринит осложнился синуситом;
- при появлении симптомов бронхиальной астмы: затруднения выдоха, приступов удушья, лечение дополняется антагонистами лейкотриенов – препаратами «Аколат», «Сингуляр»;
- при слезотечении назначаются глазные капли «Кетотифен» в сочетании с препаратами, суживающими глазные сосуды («Визин-аллерджи»)
У генетически предрасположенного к поллинозу ребенка, родители которого не переехали в другой климат до его рождения или сразу после него, начинает проявляться в 5-6 лет. Его симптомы не отличаются от описанных выше.
Рассмотрены клинические проявления поллиноза у детей, возможные варианты непереносимости родственных пыльцевых и пищевых аллергенов, подходы к диагностике, общие принципы терапии поллиноза.
Are examined the clinical manifestations of pollinosis in children, possible versions of the intolerance of the related pollen and food allergens, approaches to diagnostics, general principles of therapy of pollinosis.
Поллиноз (от англ. pollen — пыльца) — группа аллергических заболеваний, вызываемая пыльцой растений и характеризующаяся острыми воспалительными изменениями со стороны покровных тканей (слизистых оболочек и кожи). Заболевание имеет четко повторяющуюся сезонность, совпадающую с периодом цветения определенных растений. Характер и выраженность клинических проявлений поллиноза зависит от степени повышенной чувствительности организма к пыльцевым аллергенам, массивности экспозиции к ним, сопутствующих аллергических реакций и заболеваний.
Поллиноз вызывается только пыльцой, обладающей аллергенными свойствами. Огромное количество мелкой и летучей пыльцы продуцируют широко распространенные ветроопыляемые растения. В зависимости от периода цветения этих растений выделяют три пика заболеваемости поллинозом: весенний, летний и осенний. У некоторых больных клинические проявления поллиноза могут наблюдаться весь период, начиная с весны до глубокой осени.
Поллиноз относится к числу распространенных аллергических заболеваний. Ими страдают от 0,5% до 15% всего населения.
Официальной классификации поллиноза нет. В настоящее время поллиноз принято делить в зависимости от локализации патологического процесса и степени тяжести болезни. Выделяют: а) аллергические поражения глаз; б) аллергические заболевания верхних и нижних дыхательных путей; в) аллергические заболевания кожи; г) сочетанные аллергические проявления; д) редкие клинические проявления пыльцевой этиологии. Наиболее частыми клиническими проявлениями поллиноза в детской практике являются аллергический ринит/риносинуит, аллергический конъюнктивит, бронхиальная астма, отеки Квинке, крапивница, аллергический (контактный) дерматит. Эти клинические проявления пыльцевой аллергии могут возникать изолированно или в сочетании с друг другом. Среди сочетанных форм наиболее часто наблюдается риноконъюнктивальный синдром, аллергический ринит и бронхиальная астма, аллергический ринит и кожные проявления аллергии.
Реже у детей наблюдаются изменения сердечно-сосудистой, пищеварительной, нервной и мочеполовой систем, обусловленных экспозицией пыльцевых аллергенов.
По тяжести течения клинических проявлений, связанных с пыльцевой аллергией, выделяют легкие, среднетяжелые и тяжелые формы поллиноза.
Поллиноз вызывает пыльца, обладающая аллергенными свойствами, при наличии конкретных условий. К ним относятся: 1) высокая аллергенность/антигенность пыльцы; 2) принадлежность пыльцы к роду растений, широко распространенных в стране; 3) легкость и летучесть (способность распространяться на большие расстояния); 4) диаметр пыльцевых зерен не более 35 мкм, обеспечивающих проникновение пыльцы в дыхательные пути; 5) способность продуцироваться в значительных количествах, создавая высокую концентрацию в воздухе.
Пыльца растений имеет сложный антигенный состав и может содержать от 5 до 10 антигенных компонентов. Причем антигены присутствуют не только в пыльцевых зернах, но и в других частях растений — стеблях и листьях. Наиболее выраженными аллергенными свойствами обладает внешняя оболочка пыльцевого зерна (экзина), содержащая ряд ферментов, играющих значительную роль в процессе взаимодействия пыльцы с внешней средой. Белковые соединения, ответственные за аллергенность пыльцы, по своей химической структуре являются полипептидами/гликополипептидами с молекулярной массой от 5000 до 40 000 дальтон. При этом малой аллергенной активностью обладают антигены, содержащие большое количество углеводов. Наличием в составе всех пыльцевых аллергенов белков в значительной мере объясняется феномен общности антигенных свойств у пыльцы родственных по строению растений. Установлено, что водорастворимая фракция пыльцевого аллергена вызывает поражение слизистых оболочек, а жирорастворимая — особенно при попадании на кожу — контактный дерматит.
Причиной пыльцевой аллергии являются, как правило, ветроопыляемые растения, поскольку ее концентрация в воздухе гораздо выше, чем концентрация пыльцы, опыляемая насекомыми. Выброс ветроопыляемой пыльцы происходит ранним утром, однако ее концентрация в воздухе обычно становится максимальной днем или ранним вечером. Это обусловлено высокой циркуляцией воздуха именно в эти часы суток. В сухую погоду даже под действием слабого ветра концентрация пыльцы в городах может быть очень высокой. Аллергенные свойства пыльцы могут сохраняться в течение многих часов. При дожде пыльца почти полностью исчезает из воздуха.
Для каждого региона характерен свой календарь цветения растений. В России, как и во многих странах Европы, Америки, Канады и Азии, имеется календарь цветения растений. Для средней полосы Европейской части России характерны три периода цветения растений. Так, в весенний период (апрель-май) отмечается цветение деревьев (ольха, орешник, береза, дуб, тополь, ива, клен, сосна, ясень, вяз, осина и другие). В ранний летний период (июнь-июль) наблюдается цветение злаковых трав (тимофеевка, ежа, райграс, овсяница, лисохвост, мятлик, костер, кукуруза, рожь посевная). Поздний летний период (июль-август — ранняя осень) характеризуется цветением сорных трав (полынь, лебеда, одуванчик, мать-мачеха), в южных регионах России цветут амброзия, подсолнечник (см. табл. «Календарь цветения растений в Центральной России» на стр. 26).
Существует антигенная общность между пыльцой родственных растений и рядом пищевых продуктов (рис.).
Поллиноз является классическим аллергическим заболеванием, патогенетическую основу которого составляет IgE-опосредованные аллергические реакции. Проникновение пыльцевых аллергенов в организм человека, генетически детерминированного к развитию атопии, индуцирует первую фазу аллергической реакции — иммунологическую, а именно повышенный синтез антител класса IgE, которые фиксируются на поверхности тучных клеток и базофилов с помощью соответствующих рецепторов. Соединение пыльцевых антигенов с IgE-антителами, фиксированными на поверхности этих клеток, вызывает развитие следующей патохимической фазы с выделением биологически активных веществ или медиаторов аллергии (гистамина, серотонина, лейкотриенов и др.), которые индуцируют патофизиологическую фазу: отек слизистых оболочек, повышение продукции слизи, спазм гладкой мускулатуры. Эти патофизиологические реакции реализуются через 10–20 минут после воздействия аллергена и определяют клиническую картину заболевания.
Клинические проявления поллиноза могут возникнуть в любом возрасте, но наиболее часто поллиноз возникает у детей в возрасте от 3 до 10 лет. Более раннее начало поллиноза наблюдается у детей с высоким риском развития атопии (при наличии аллергических заболеваний у родителей). Мальчики болеют чаще девочек.
Наиболее частым проявлением поллиноза у детей является алллергический ринит, аллергический конъюнктивит и их сочетание (риноконъюнктивальный синдром). Аллергический ринит, связанный с пыльцой растений, характеризуется частым чиханием, обильными (обычно серозно-слизистыми) выделениями из носа, зудом и заложенностью носа. Данные симптомы могут быть различной степени выраженности [1, 2].
Аллергический конъюнктивит пыльцевой этиологии начинается с появления зуда в области глаз и может сопровождаться жжением. Зуд начинается с внутреннего угла глазной щели и затем распространяется на веки. Одновременно появляется покраснение век с последующим отхождением прозрачного слизистого секрета, возникает слезотечение, светобоязнь, болезненные ощущения в области надбровных дуг. В тяжелых случаях развивается блефороспазм, кератит, эрозии и изъязвления вдоль лимба. Сравнительно редко при поллинозах наблюдается увеит.
Риноконъюнктивальный синдром может сопровождаться повышенной утомляемостью, снижением аппетита, потливостью, плаксивостью, нарушением сна.
Бронхиальная астма, как изолированное проявление пыльцевой аллергии, у детей встречается редко. Бронхиальная астма у детей, как правило, сочетается с риноконъюнктивальным синдромом, иногда с кожными проявлениями аллергии. В этом случае основные клинические симптомы пыльцевой бронхиальной астмы проявляются приступами удушья, затрудненным свистящим дыханием, чувством стеснения в груди и кашлем.
Кожные проявления пыльцевой аллергии встречаются в виде крапивницы и отека Квинке и характеризуются появлением разной величины волдырных элементов бледно-розового или белого цвета. Количество этих элементов могут быть различным, иногда они носят сливной характер. Элементы крапивницы окружены венчиком гиперемированной кожи и сопровождаются зудом или жжением кожи. Одной из форм крапивницы является отек подкожной клетчатки и слизистых оболочек с локализацией процесса в области век, губ, щек, лба и на других участках туловища.
Контактный аллергический дерматит — редкое проявление поллиноза. Он может возникнуть на открытых участках кожных покровов при контакте с листьями или стеблем растений и проявляется гиперемией кожи с последующими везикулезными высыпаниями на пораженных участках. Отмечается зуд кожи в месте контакта с пыльцевым аллергеном.
Сердечно-сосудистые изменения, обусловленные пыльцевой аллергией, характеризуются тахикардией, приглушенными тонами сердца, систолическим шумом на верхушке, повышением артериального давления. Эти изменения носят функциональный характер и не отмечаются вне периода цветения.
Поллиноз в некоторых случаях сопровождается такими симптомами со стороны пищеварительной системы, как тошнота, боли в эпигастральной области, неустойчивый стул. Они возникают вместе с другими проявлениями поллиноза и могут быть связаны с попаданием пыльцевых и/или пищевых аллергенов в желудочно-кишечный тракт.
Изменения нервной системы носят функциональный характер и характеризуются появлением в период цветения у детей головных болей, слабости, нарушения сна, повышения температуры. Указанные симптомы наблюдаются при тяжелом течении поллиноза при массивной концентрации пыльцы в воздухе.
Диагностика поллиноза включает три этапа. Прежде всего (1-й этап) необходимо предположить поллиноз. На 2-м этапе подтвердить его и определить причинно-значимый пыльцевой аллерген, вызывающий обострение болезни. На 3-м этапе — оценивают степень тяжести заболевания и определяют тактику краткосрочной и долгосрочной терапии.
Первый этап — установление диагноза в большинстве случае не представляет трудностей. Основывается диагноз на результатах аллергологического анамнеза и возникновении признаков аллергических заболеваний в период цветения растений. Вероятность постановки диагноза «поллиноз» высока при наличии следующих критериев: 1) положительный аллергологический анамнез (наличие аллергических заболеваний в роду); 2) возникновение симптомов болезни в период цветения растений: 3) отсутствие клинических проявлений заболевания вне сезона цветения; 4) ежегодное появление клинических признаков аллергических заболеваний в одно и то же время, соотнесенное с периодом пыления растений.
Второй этап — специфическая диагностика, целью которой является определение причинно-значимых пыльцевых аллергенов, вызывающих обострение заболевания. Для этого используют: кожные тесты, выявление специфических IgE-антител к пыльцевым аллергенам в сыворотке крови, провокационные тесты.
Для специфической диагностики поллиноза используют следующие пыльцевые аллергены.
- Пыльца деревьев: ольха, береза, лещина, дуб, тополь, сосна, клен, ива, ясень, осина, каштан, платан, липа, бук, кипарис, кедр, лавр, сирень, боярышник, бузина.
- Пыльца злаковых трав: тимофеевка, ежа, овсяница, костер, мятлик, рожь посевная, райграс, кукуруза, лисохвост, ковыль, метлица, пшеница, ячмень, овес.
- Пыльца сорных трав: одуванчик, подорожник, полынь, амброзия, крапива.
- Пыльца цветов: хризантема, гладиолус, лилия, роза, маргаритка, гвоздика, ноготки, георгин, нарцисс, герань, тюльпан.
- Пыльца фруктовых деревьев: яблоня, груша, вишня, слива, абрикос, персик, маслины, смоковница.
- Пыльца культивируемых растений: подсолнечник, хлопчатник, хмель, свекла, щавель, клевер.
Важным этапом специфической диагностики при поллинозе является постановка кожных проб с пыльцевыми аллергенами. Кожные пробы проводят вне сезона цветения растений и в период ремиссии других сопутствующих поллинозу аллергических заболеваний, а также при отсутствии интеркуррентных острых заболеваний и обострения хронических воспалительных заболеваний. При кожном тестировании нельзя применять антигистаминные и кортикостероидные препараты.
Наиболее часто у детей используют скарификационные кожные и перкутанные (prick-тест) пробы.
Провокационные тесты с пыльцевыми аллергенами проводятся у детей крайне редко.
Следует проводить дифференциальную диагностику с острыми респираторными вирусными инфекциями, острым бактериальным конъюктивитом, фотодерматозами. Редкие проявления поллиноза могут быть дифференцированы на основе сопоставления данных анамнеза, результатов клинического и аллергологического обследования.
Общие принципы терапии
Современный подход к лечению поллиноза предполагает выделение трех направлений: терапию острого периода, проведение противорецидивного лечения с помощью фармакологических средств, аллергенспецифическую иммунотерапию.
Терапия острого периода поллиноза у детей включают мероприятия, направленные на устранение или уменьшение контакта с причинно-значимыми пыльцевыми аллергенами. Это достигается путем ограничения прогулок в утреннее и дневное время суток (когда наблюдается максимальная концентрация пыльцы в воздухе), уменьшения концентрации пыльцы в жилых помещениях (закрытие окон, кондиционирование воздуха), уменьшения выездов за город, в лес, парки, на дачи и т. д.
Для терапии острого периода таких проявлений поллиноза, как аллергический ринит/конъюнктивит, крапивница, ангионевротический отек, используются антигистаминные препараты местного и системного действия. Выбор препарата осуществляется в зависимости от локализации «шокового» органа, тяжести клинических проявлений, возраста ребенка, времени и продолжительности его действия.
После купирования острых проявлений аллергического ринита в качестве противорецидивного лечения на период цветения причинно-значимых растений назначают пероральные блокаторы Н1-гистаминовых рецепторов в связи с их противовоспалительной и противоаллергической активностью, связанной с комплексным механизмом действия и влиянием на разнообразные медиаторы и этапы аллергического каскада. Длительность курсового лечения колеблется от 1 до 3 месяцев.
Антигистаминные препараты блокируют Н1-гистаминовые рецепторы и препятствуют дальнейшему развитию аллергической реакции. Наиболее часто используются антигистаминные препараты нового поколения [3, 4]. Особое место среди этих средств занимает Кестин (эбастин), эффективность которого доказана во многих клинических исследованиях.
Эбастин — блокатор гистаминовых Н1-рецепторов длительного действия. Препарат начинает действовать через 1 час и сохраняет свою активность на протяжении 48 часов. Одной из особенностью данного препарата является отсутствие выраженного антихолинергического и седативного эффекта. Повышение дозы эбастина не влияет на интервал QT при электрокардиографическом исследовании. После приема внутрь препарат быстро абсорбируется из желудочно-кишечного тракта и полностью биотрансформируется в печени с образованием активного метаболита карэбастина. После однократного приема эбастина в дозе 10 мг максимальная концентрация карэбастина в крови достигается через 2,6–4,0 часа и составляет 80–100 нг/мл. Период выведения карэбастина составляет от 15 до 19 часов, причем 66% активного вещества выводится с мочой в виде конъюгатов. Препарат не проникает через гематоэнцефалический барьер.
Не следует назначать препарат одновременно с кетоконазолом и эритромицином. Возможно сочетание эбастина с такими препаратами, как теофиллин, непрямые антикоагулянты, этанол, диазепам.
Препарат Кестин выпускается в таблетках, имеющих две дозировки — 10 мг и 20 мг. Детям в возрасте от 6 до 12 лет назначают 5 мг в сутки однократно, детям 12–15 лет — 10 мг в сутки однократно. В дозе 10–20 мг в сутки препарат рекомендован детям старше 15 лет и взрослым.
Изучение терапевтической эффективности эбастина в дозе 20 мг в сутки у 11 детей с сезонным аллергическим ринитом показало положительное влияние на симптомы заболевания. У 81,8% больных (возраст от 15 до 17 лет) клинический эффект наблюдался в виде уменьшения ринореи, зуда в полости носа, чихания и заложенности носа. Длительность приема препарата составляла 4 недели и пришлась на период цветения деревьев. Аллергических или других побочных реакций на прием препарата не отмечено. Применение эбастина у детей старше 15 лет в дозе 20 мг в сутки способствует уменьшению и купированию симптомов аллергического ринита и аллергического конъюктивита. При достижении ремиссии заболевания следует продолжить прием на протяжении периода цветения причинно-значимыми аллергенами. Продолжительность курсового лечения составляет от 2–3 недель до 2–3 месяцев.
Таким образом, на современном этапе эбастин находит широкое применение в клинической аллергологии, педиатрии. Он с успехом применяется в качестве симптоматического и противорецидивного средства для лечения сезонного (пыльцевого) аллергического ринита и аллергического конъюктивита. Все дозировки препарата (10 и 20 мг) высокоэффективны и безопасны. Безусловно, успех лечения зависит от правильного выбора лекарственного препарата, выполнения комплекса терапевтических мероприятий и проведения аллергенспецифической иммунотерапии.
Аллергенспецифическая иммунотерапия наиболее эффективна при поллинозах у детей. Ее проводят пыльцевыми аллергенами, значимость которых подтверждена аллергологическим обследованием. Она благоприятно влияет на течение поллиноза и является перспективным и современным методом терапии аллергических заболеваний, связанных с пыльцевой аллергией.
- Ильина Н. И. Эпидемиология аллергического ринита // Журнал рос. ринол. 1999, № 1, с. 23–24.
- Ревякина В. А. Современный взгляд на проблему аллергических ринитов у детей // Лечащий Врач. 2001, № 3, с. 22–27.
- Гущин И. С, Фридлянд Д. Г., Порошина Ю. А. Индивидуализация выбора H1-антагониста для лечения аллергического ринита // Аллергия, астма и клин. иммунол. 2001, № 8, с. 44–50.
- Гущин И. С. Перспективы лечения аллергических заболеваний: от антигистаминных препаратов до полифункциональных противоаллергических средств. IХ Российский национальный конгресс «Человек и лекарство». М., 2002, с. 224–232.
В. А. Ревякина, доктор медицинских наук, профессор
ФГБУ НИИ питания РАМН, Москва
Первый этап — установление диагноза в большинстве случае не представляет трудностей. Основывается диагноз на результатах аллергологического анамнеза и возникновении признаков аллергических заболеваний в период цветения растений. Вероятность постановки диагноза «поллиноз» высока при наличии следующих критериев: 1) положительный аллергологический анамнез (наличие аллергических заболеваний в роду); 2) возникновение симптомов болезни в период цветения растений: 3) отсутствие клинических проявлений заболевания вне сезона цветения; 4) ежегодное появление клинических признаков аллергических заболеваний в одно и то же время, соотнесенное с периодом пыления растений.
МКБ-10
Классификация
Официальной классификации поллиноза, признанной ученым советом, не существует. В клинической практике заболевание принято делить в зависимости от степени тяжести патологии и области воспаления. По течению и выраженности симптомов болезнь бывает легкой, среднетяжелой и тяжелой формы. По локализации выделяют:
- Аллергические болезни глаз – воспалительная реакция, сопровождающаяся покраснением и отеком конъюнктивы (аллергический конъюнктивит), краев век ( аллергический блефарит), роговицы (аллергический кератит).
- Респираторные аллергозы – включает поражение отделов дыхательной системы: риносинусит, аденоидит, ларингит, отит.
- Аллергические дерматозы – подразумевают изменения кожных покровов, формирование атопического дерматита и крапивницы.
- Сочетанные патологии – возникают часто, состоят из двух и более типов поллиноза.
Патогенез
Антиген преимущественно попадает в организм через верхние дыхательные пути, после чего начинается активизация иммунной системы. Первым органом, где развивается воспаление, становится носоглотка. Здесь пыльца взаимодействует с макрофагами, пытающимися поглотить ее и нейтрализовать. Чуть позже происходит активация Т и В-лимфоцитов, эозинофилов, выработка интерлейкинов и синтез специфических IgE-антител. Последние белковые структуры фиксируются на тучных клетка и базофилах органов-мишеней: коже, слизистых оболочках органов дыхательной системы, конъюнктиве.
Аллергическая реакция развивается при повторном контакте с антигеном. Обычно на процесс повторного проникновения аллергена, его оседание на тканях и развитие воспаления затрачивается 5-10 минут при условии, что концентрация пыльцы на момент контакта находится на высоком уровне. Формируется комплекс антиген-антитело, тучные клетки активируются и выделяют в кровь медиаторы воспаления, среди которых основную роль играет гистамин.
Причины
Основной причиной формирования сенной лихорадки является пыльца растений, которая имеет выраженную аллергенную активность и распространенность в определенных регионах мира. Из нескольких тысяч видов цветущих растений около пятидесяти считаются аллергенами. Этиологическим фактором выступают дикорастущие и культурные злаки, деревья, сорные травы. Чтобы вызвать формирование поллиноза, пыльца должна принадлежать к тем растениям, которые широко представлены в данной местности, опыляются ветром и в редких случаях – насекомыми. Она должна быть легкой и маленькой по размеру (не более 35 мкн) и переноситься на дальние расстояния. Концентрация пыльцы зависит от множества явлений, ее наибольшие значения фиксируются днем в сухую и ветреную погоду.
Поллиноз у детей (сенная лихорадка, пыльцевая аллергия) – сезонное аллергическое заболевание, связанное с воспалением слизистых оболочек и кожного покрова. Клиническая картина преимущественно включает ринит, дерматит, конъюнктивит. Без должной терапии патология прогрессирует и переходит в бронхиальную астму с последующими осложнениями. Выявляется у 3,7% детского населения, и с каждым годом количество больных растет. Чаще всего подобная аллергическая реакция регистрируется в странах и регионах с большим количеством цветущих растений, сухим климатом. Первичное выявление поллинозов наблюдается в возрасте 5-9 лет, у детей до 3-х лет пыльцевая аллергия встречается крайне редко.
Давайте будем совместно делать уникальный материал еще лучше, и после его прочтения, просим Вас сделать репост в удобную для Вас соц. сеть.