Доброго времени, многим будет интересно разобраться в своем здоровье и близких, и поведую Вам свой опыт, и поговорим мы о ЖЕЛЧНОКАМЕННАЯ БОЛЕЗНЬ. Скорее всего какие-то детали могут отличаться, как это было с Вами. Внимание, что всегда нужно консультироваться у узкопрофильных специалистов и не заниматься самолечением. Естественно на самые простые вопросы, можно быстро найти ответ и продиагностировать себя. Пишите свои вопросы/пожелания в комменты, совместными усилиями улучшим и дополним качество предоставляемого материала.
Диагностика ЖКБ
Ультразвуковое исследование. Основной метод диагностики ЖКБ. Его неинвазивность, безопасность и простота выполнения позволяют обследовать большой контингент населения и прибегать к повторному исследованию в ближайшие 2-3 дня в случае неудачи или неинформативности первичного исследования. УЗИ дает возможность определить: наличие камней в желчном пузыре, их количество и размеры, суммарный объем и, что немаловажно, качественный состав конкрементов; расположение, размеры и форму желчного пузыря, толщину его стенки и наличие в нем сужений, степень воспалительно-инфильтративных изменений; диаметр гепатикохоледоха и наличие камней в нем. Вариант функционального УЗИ с использованием желчегонного завтрака позволяет оценить сократительную и эвакуаторную функции желчного пузыря.
Для разрешения имеющихся сомнений можно прибегнуть к применению эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ). Но по сравнению с этим диагностическим методом внутривенную холеграфию можно признать щадящей и менее травматичной, для нее не характерны опасные для жизни осложнения.
Регистрация с помощью гамма-камеры движения радиофармпрепарата через клетки печени и желчные пути относится к числу радиоизотопных методов исследования. Нормальные показатели скорости выделения радиофармпрепарата из клеток печени, его движения и эвакуации из желчных протоков достоверно свидетельствуют об отсутствии нарушения желчеоттока в кишечник. При замедлении скорости движения радиофармпрепарата по внепеченочным желчным протокам и задержке его выделения в просвет двенадцатиперстной кишки следует заподозрить наличие в них конкрементов или стриктуры. Для разрешения этих сомнений требуется проведение рентгеноконтрастных исследований (внутривенной холеграфии, ЭРХПГ или интраоперационной холеграфии). Метод гепатобилиосцинтиграфии (ГБСГ) позволяет оценить функциональное состояние желчного пузыря и печеночных клеток, что особенно важно при подозрении на наличие у больного хронического гепатита. Малая инвазивность, высокая технологичность и информативность являются основанием для применения ГБСГ во всех случаях неосложненной ЖКБ, когда положительно решен вопрос о назначении больному неоперативного или оперативного метода лечения. Нормальные показатели функционального состояния желчных протоков по данным ГБСГ позволяют отобрать больных на изолированную холецистэктомию и не прибегать при этом к рентгеноконтрастным исследованиям как до операций, так и во время нее.
Биохимическое исследование крови. Необходимо для оценки функционального состояния печени и характеристики липидного обмена. В биохимическом анализе определяют уровень билирубина (прямой и непрямой фракции), аланин- и аспартатаминотрансферазы, щелочной фосфатазы, холестерина и триглицеридов. Нормальные показатели уровня билирубина и активности основных ферментов печени указывают на отсутствие активного воспалительного процесса в гепатоцитах. Обнаружение высокого уровня плазменных холестерина и триглицеридов свидетельствует о связи заболевания с нарушением липидного обмена. Этому факту следует придать особое значение, так как больным с гиперхолестеринемией помимо предложенного базисного лечения необходимо проводить гипохолестеринемическую терапию, направленную на профилактику рецидива камнеобразования.
Литолитическая терапия
- урсодезоксихолевая кислота — урсофальк, урсохол,урсосан, урсо;
- хенодезоксихолевая кислота (ХДХК) — хенофальк;
- УДХК тормозит всасывание холестерина в кишечнике и способствует переходу холестерина из конкрементов в желчь. ХДХК тормозит синтез холестерина в печени и также способствует растворению холестериновых конкрементов;
- ХДХК внутрь 15 мг/кг /сут однократно всю дозу вечером перед сном, запивая жидкостями или напитками (вода, чай, молоко и др.) или
- УДХК внутрь по 10мг/кг/сутки однократно всю дозу вечером перед сном, запивая жидкостями.
Отбор пациентов для медикаментозного лечения определяет успех лечения.
Наиболее благоприятны условия для успешного исхода пероральной литотрипсии складываются: на ранних стадиях заболевания; при наличии холестериновых конкрементов; при неосложненном течении ЖКБ, редких коликах, умеренных болях; при наличии в пузыре некальцифицированных конкрементов (коэффициент ослабления при КТ менее 70 единиц по Хаунсфилду); при размерах конкрементов не более 15 мм; при единичных конкрементах; при сохраненной секреторной функции желчного пузыря; у лиц с тяжелыми сопутствующими заболеваниями, в старческом возрасте. При тяжелом течении ЖКБ показана медикаментозная литолитическая терапия в тех случаях, когда вероятность неблагоприятного исхода оперативного вмешательства выше риска смертельного исхода ЖКБ. Перед началом терапии пациент должен быть информирован о длительности лечения, которая составляет от 1 года до 2 лет и о частоте рецидивов камнеобразования после окончания лечения.
Лечение проводят под контролем состояния конкрементов по данным УЗИ каждые 3-6 мес. В отсутствии признаков уменьшения количества и размеров конкрементов через 1 год лечение следует прекратить.
Эффективность лечения оказывается довольно высокой, и при правильном отборе пациентов у 60-70% наблюдается растворение конкрементов через 18-24 мес. Лечение обычно хорошо переносится, за исключением случаев появления диареи. При этом дозу препарата уменьшают и после нормализации стула вновь постепенно повышают.
Клиника ЖКБ
Клиника желчнокаменной болезни чрезвычайно разнообразна. Во многом она зависит от количества камней, их расположения и величины, а также от того отдела билиарной системы, где конкремент «застревает». У достаточно большого количества пациентов с наличием камней в желчном пузыре никаких проявлений заболевания нет, обычно это одиночные, большие камни. Это латентная форма болезни. Типичным проявлением желчнокаменной болезни считаются приступы печеночной колики, обусловленные выходом конкрементов из пузыря и продвижением их по протокам. Сами боли обусловлены спастическими сокращениями пузыря, повышением давления в нем. Боли возникают внезапно, локализуются в правом подреберье и очень часто в эпигастрии, иррадиируют в правую руку, правую лопатку, сопровождаются тошнотой, повторной рвотой, которая не приносит облегчения.
- Болевой синдром. Характерна строгая локализация болей — в точке желчного пузыря и в правом подреберье. Чаще проявляется после приема жирной, жареной, острой пищи, холодной газированной воды, пива. Боли могут быть различными: боли тупые, терпимые (в стадии ремиссии); резкие, нестерпимые боли (в стадии обострения), которые могут быть спровоцированы тряской, ездой, ношением тяжести, иногда связаны с психоэмоциональным напряжением. Типична иррадиация в лопатку, правое плечо, область шеи справа, возможна в области спины. От местного применения тепла, спазмолитиков болевые ощущения проходят. Если боли длятся более 4 ч — значит процесс распространился за пределы желчного пузыря.
- Синдром диспепсии. Возникает в результате забрасывания желчи в желудок. Появляется ощущение горечи во рту, иногда тяжесть в эпигастрии. Редко присоединяется тошнота, рвота.
- Кишечная диспепсия: склонность к метеоризму, иногда непереносимость молочной диеты, частые поносы, реже запоры. При холецистопанкреатите характерен жидкий зловонный стул. Часто бывает рефлюкс из двенадцатиперстной кишки в желудок, субъективно сопровождающийся ощущением горечи во рту. Вследствие рефлюкса желчи происходит постепенная атрофия слизистой желудка.
Калькулезный холецистит проявляется следующими симптомами.
- Длительная субфебрильная температура, иногда длящаяся месяцами. При этом часто думают о различных очагах хронической инфекции (хронический тонзиллит, ревматизм, туберкулез), забывая о холецистите.
- Холецистокардиальный синдром. Проявляется болями в области сердца, появление которых связано с висцеро-висцеральным рефлексом по вагусу. Боль локализуется в области верхушки сердца, больной показывает их локализацию одним пальцем. Длительные, ноющие болевые ощущения могут носить приступообразный характер. (На ЭКГ возможны отрицательные волны Р в правых грудных и в III стандартном отведении. Иногда наблюдаются нарушения ритма по типу бигемении, тригемении.) Для распознавания заболевания важно учитывать связь с едой: сначала боли могут появиться в правом подреберьи, а лишь затем в области сердца.
- По типу артралгии: в этом случае больные часто лечатся от ревматизма, но при обстоятельном обследовании признаков воспаления не находят. При лечении холецистита боли исчезают.
- Аллергический синдром. Отмечается непереносимость некоторых пищевых продуктов, особенно молока, некоторых лекарств.
- Изменения со стороны крови — склонность к эозинофилии. При обострениях и присоединении другой инфекции возникает нейтрофильный лейкоцитоз.
- Неврастенический синдром. Незнание масок холецистита ведет к гиподиагностике.
Объективные симптомы. В случае неосложненного холецистита общее состояние страдает мало. При холестазе возможна желтушность. Язык обложен белым или коричневым налетом. Болезненность при пальпации пузырных точек, но часто отсутствующая при ожирении и высоком стоянии диафрагмы. Увеличение желчного пузыря в целом встречается редко, но бывает при наличии вентильного камня, при водянке пузыря. Чаще желчный пузырь сморщен, уменьшен в объеме, спаян с соседними органами, при этом могут возникать «пери»-процессы: вовлечение брюшины, печени и т. д.
- Кера: болезненность при пальпации желчного пузыря в положении стоя;
- на вдохе — Мерфи: то же, но больной сидит;
- Мюсси: болезненность между ножками грудинно-ключично-сосцевидной мышцы;
- Лепене: болезненность при поколачивании по правому подреберью;
- френикус — симптом Лидского: понижение сопротивляемости тканей брюшной стенки при пальпации в правом подреберье.
Диагностика заболеваний желчного пузыря основывается:
- на данных анамнеза (характерные жалобы, очень часто наличие других больных холециститом в семье) и клинической картины заболевания;
- данных непрерывного дуоденального зондирования;
- результатах холецистографии и гепатобилисцинтиграфии;
- результатах ультразвукового сканирования;
- данных клинического анализа крови и биохимических исследований, предпринятых с целью оценки функции печени и поджелудочной железы; в период обострения заболевания необходимо провести также зондирование желудка.
При постановке диагноза «холецистит» необходимо указать информацию о течении болезни, период заболевания (обострение, ремиссия), наличие сопутствующих заболеваний и осложнений. У больных надо тщательно искать очаги инфекции, пять раз провести копрологическое исследование и двукратно — пробы, оценивающие функциональное состояние вегетативного отдела ЦНС.
При клиническом анализе крови у больных хроническим холециститом в стадии обострения находят лейкоцитоз с нейтрофилезом, увеличенную СОЭ, реже анемию. В период ремиссии число лейкоцитов может быть нормальным, а нередко и сниженным. При многолетнем течении холецистита вне обострения типична лейкопения.
При биохимическом исследовании крови у больных хроническим холециститом в стадии обострения обнаруживается диспротеинемия с увеличением уровня глобулинов (согласно Н. А. Скуя, повышение уровня a1 и b-глобулинов характерно для холецистита с отключением желчного пузыря). При холангите в сыворотке крови резко повышается активность экскреторных ферментов: щелочной фосфатазы, 5-нуклеотидазы, лейцинаминопептидазы, b-глюкуронидазы, g-глутамилтранспептидазы.
Эхографические (ультразвуковые) признаки хронического холецистита (С. С. Бацков и соавт., 1996):
- диффузное утолщение стенок желчного пузыря более 3 мм и его деформации;
- уплотнение и/или слоистость стенок органа;
- уменьшение объема полости органа (сморщенный желчный пузырь);
- негомогенная полость желчного пузыря.
Во многих современных руководствах вообще считают УЗИ-диагностику решающей в выявлении характера патологии желчного пузыря и даже не приводят трактовку, например, микроскопического изучения желчи.
Как уже говорилось, дискинезия желчных путей не может быть основным или единственным диагнозом. Длительно текущая дискинезия желчных путей неизбежно приводит к дисбактериозу, а тот, в свою очередь, к инфицированию желчного пузыря, особенно при дискинезии гипотонического типа.
При хроническом заболевании желчевыводящих путей для исключения пороков развития желчных путей иногда производят холецистографию. При рентгенологическом исследовании после дачи желтка и билитраста у больных с гипотонической дискинезией виден увеличенный, расширяющийся книзу и нередко опущенный желчный пузырь; опорожнение его замедлено. Имеется гипотония желудка.
При гипертонической дискинезии тень желчного пузыря уменьшена, интенсивная, имеет овальную или сферическую форму, опорожнение ускорено.
Лабораторные данные следующие.
- Анализ крови при обострении: нейтрофильный лейкоцитоз, ускоренное СОЭ до 15-20 мм/ч, появление С-реактивного белка, увеличение α1 и γ-глобулинов, увеличении сиаловых кислот.
- Рентгенологическое исследование: если пузырь хорошо виден, то значит он склерозирован. Производят также внутривенно холецисто- и холанографию. Камни могут быть рентгенонегативны, но на фоне контраста они хорошо рассматриваются. Иногда используется томография. При наличии дискинезии признаков воспаления нет, однако пузырь сильно растянут и плохо или очень быстро опорожняется.
Желчнокаменной болезнью (ЖКБ) называется обменное заболевание гепатобилиарной системы, характеризующееся образованием желчных камней в печеночных желчных протоках, общем желчном протоке, желчном пузыре. За последнее десятилетие резко возросла заболеваем
Желчнокаменной болезнью (ЖКБ) называется обменное заболевание гепатобилиарной системы, характеризующееся образованием желчных камней в печеночных желчных протоках, общем желчном протоке, желчном пузыре.
За последнее десятилетие резко возросла заболеваемость ЖКБ. Среди взрослых она выросла почти в 3 раза. Удельный вес ЖКБ в общей структуре заболеваний органов пищеварения постоянно растет. Каждый десятый мужчина и каждая четвертая женщина больны хроническим калькулезным холециститом (желчнокаменной болезнью). Чаще болеют женщины до 40 лет, много рожавшие, страдающие полнотой и метеоризмом. После 50 лет частота заболеваемости мужчин и женщин становится практически одинаковой. Чаще болеют люди, работа которых связана с психоэмоциональными нагрузками и малоподвижным образом жизни. В стационарах среди больных с хроническими заболеваниями органов брюшной полости больные ЖКБ занимают одно из первых мест. Об этом свидетельствует количество выполняемых хирургами операций: к примеру, только в США ежегодно проводятся более 500 000 холецистэктомий.
Этот недуг справедливо считают «болезнью века» и «болезнью благополучия», имея в виду непосредственную связь ее развития с характером питания. По данным Института скорой помощи, при ЖКБ только 15% больных попадают на операционный стол, остальные лечатся у терапевтов.
Желчный пузырь — это небольшой мешочек емкостью 50-60 мл, длиной 8-10 см, шириной 3-5 см, который прилегает к печени и в котором скапливается желчь, участвующая в переваривании жирной пищи.
В хорошо отлаженной системе снабжения желчью организма есть только одно слабое место: когда происходит концентрация желчи в пузыре, существует опасность ее застоя с образованием сгустков, а затем камней. Камни бывают разные в зависимости от перевеса компонентов желчи: холестериновые (встречаются у 80-85% больных), пигментные и смешанные.
Желчные камни представляют собой кристаллические структуры, которые возникают в аномальной желчи. Холестериновые и смешанные камни состоят в основном из моногидрата холестерина и смеси солей кальция, желчных кислот и пигментов; пигментные камни состоят из билирубинатов кальция.
В основе заболевания лежит изменение вязкости желчи (дисхолия), связанное с нарушением физико-химических свойств желчи. Причинами подобных изменений могут служить:
Причин чрезмерного насыщения желчи холестерином несколько: ожирение, неправильное питание, злоупотребление пищей, содержащей повышенный уровень холестерина (масло, яйца, жирные сорта мяса, икра, другие животные жиры). Холестериновые камни — это приобретение населения высокоразвитых стран, особенно страдающих перееданием. При вегетарианском рационе желчнокаменная болезнь встречается редко.
Развитию камней способствует и инфекция: часто это условно-патогенная флора — кишечная палочка, стрептококк, стафилококк, брюшно-тифозная палочка, простейшие микроорганизмы (лямблии).
Желчь сама по себе обладает бактерицидным действием, но при изменении состава желчи и особенно при ее застое бактерии могут подниматься через желчный проток в желчный пузырь. Под влиянием инфекции происходит превращение холевой кислоты в литохолевую. В норме этот процесс протекает только в кишечнике. Если же бактерии проникают в желчный пузырь, то этот процесс развивается и в нем. Литохолевая кислота обладает повреждающим действием, вследствие чего начинается воспаление стенки пузыря, на эти изменения может наслаиваться инфекция.
Дискинезия может проявляться в виде спастического сокращения желчного пузыря и в виде его атонии с застоем желчи. Вначале могут быть изменения чисто функционального характера. Далее возникает несогласованность действия пузыря и сфинктеров, что связано с нарушением иннервации и гуморальной регуляции моторной функции желчного пузыря и желчных путей.
В норме регуляция осуществляется следующим образом: сокращение желчного пузыря и расслабление сфинктеров — (вагус), спазм сфинктеров, переполнение желчного пузыря — симпатический нерв. Гуморальный механизм: в двенадцатиперстной кишке вырабатываются два гормона — холецистокинин и секретин, которые действуют подобно вагусу и тем самым оказывают регулирующее действие на желчный пузырь и пути. Нарушение этого механизма бывает при вегетоневрозе, воспалительных заболеваниях ЖКТ, нарушении ритма питания и др.
Концентрация желчи в пузыре в 10 раз больше, чем в печени. Нормальная желчь состоит из билирубина, холестерина (нерастворим в воде, поэтому, чтобы удержать его в растворенном состоянии в виде коллоида, необходимо присутствие холатов), фосфолипидов, желчных кислот, пигментов и т. д. Если количество холестерина увеличивается, то он выпадает в осадок, тем самым способствуя образованию камней.
Желчнокаменная болезнь сопровождается образованием камней в желчном пузыре. Различают ЖКБ:
- неосложненную, или камненосительство, когда за исключением камней других проявлений заболевания (воспаление желчного пузыря, камни желчного протока, воспаление поджелудочной железы) нет;
- осложненную, когда имеется хотя бы одно осложнение.
В силу общности кровоснабжения, иннервации, топографической близости в патологический процесс при ЖКБ вовлекаются гепатобилиарная, гастродуоденальная системы, поджелудочная железа, кишечник.
Переход воспаления на окружающие ткани: перихолецистит, перидуоденит и т. д.; на окружающие органы: гастрит, панкреатит. Холангит с переходом в билиарный цирроз печени. Может быть механическая желтуха. Если камень застрял в пузырном протоке, то возникает водянка, эмпиема, возможно прободение с последующим перитонитом; склерозирование стенки пузыря, а в дальнейшем может возникать рак.
Медицинский эксперт статьи

Часто желчнокаменная болезнь протекает бессимптомно (латентное течение наблюдается у 60-80% лиц с камнями в жёлчном пузыре и у 10-20% лиц с камнями в общем жёлчном протоке), а конкременты обнаруживают случайно при проведении УЗИ. Диагностика желчнокаменной болезни основывается на клинических данных (наиболее частый вариант у 75% больных — жёлчная колика) и результатов УЗИ.
 [1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
План обследования при подозрении на желчнокаменную болезнь
Тщательный сбор анамнеза и физикальное обследование (выявление типичных признаков жёлчной колики, симптомов воспаления жёлчного пузыря).
Проведение УЗИ в качестве первоочередного метода или других исследований, позволяющих визуализировать жёлчные камни. Однако даже если доступными методами камни не выявлены, вероятность их присутствия в общем жёлчном протоке оценивают как высокую при наличии следующих клинико-лабораторных признаков:
- желтухи;
- расширения жёлчных протоков, в том числе внутрипечёночных, по данным УЗИ;
- изменённых печёночных проб (общий билирубин, АЛТ, ACT, гамма-глутамилтранспептидаза, щелочная фосфатаза; последняя повышается при возникновении холестаза вследствие обструкции общего жёлчного протока).
Лабораторное исследование необходимо для выявления стойкой обструкции желчевыводящих путей или присоединения острого холецистита.
Одной из важных диагностических целей следует считать разграничение неосложнённого течения желчнокаменной болезни (бессимптомное камненосительство, неосложнённая жёлчная колика) и присоединение нозможных осложнений (острого холецистита, острого холангита и тр.), требующих более агрессивной лечебной тактики.
Инструментальная диагностика желчнокаменной болезни
При возникновении клинически обоснованного подозрения на желчнокаменнуюболезнь в первую очередь необходимо проведение УЗИ . Диагноз желчнокаменной болезни подтверждают с помощью компьютерной томографии (КТ), магнитно-резонансной холангиопанкреатографии, ЭРХПГ.
Лабораторная диагностика желчнокаменной болезни
Для неосложнённого течения желчнокаменной болезни изменения лабораторных показателей не характерны.
При развитии острого холецистита и сопутствующего холангита возможны появление лейкоцитоза (11-15х10 9 /л), увеличение СОЭ, повышение активности сывороточных аминотрансфераз, ферментов холестаза — щелочная фосфатаза, у-глутамилтранспептидаза (ГГТП), уровня билирубина [до 51-120 мкмоль/л (3-7 мг%)].
Часто желчнокаменная болезнь протекает бессимптомно (латентное течение наблюдается у 60-80% лиц с камнями в жёлчном пузыре и у 10-20% лиц с камнями в общем жёлчном протоке), а конкременты обнаруживают случайно при проведении УЗИ. Диагностика желчнокаменной болезни основывается на клинических данных (наиболее частый вариант у 75% больных — жёлчная колика) и результатов УЗИ.
Профессор М.И. Филимонов
РГМУ имени Н.И. Пирогова
Желчнокаменная болезнь (ЖКБ) относится к числу широко распространенных заболеваний. В хирургических стационарах среди больных с хроническими заболеваниями органов брюшной полости больные ЖКБ занимают первое место. В послевоенный период в экономически развитых странах Европы и Северной Америки число больных ЖКБ значительно возросло. Об этом свидетельствует количество выполняемых хирургами операций – к примеру, только в США ежегодно проводятся более 500 000 холецистэктомий. В нашей стране также отмечается высокая заболеваемость ЖКБ, и в каждое последующее десятилетие число больных удваивается. Эту болезнь справедливо считают “болезнью века” и “болезнью благополучия”, имея в виду непосредственную связь ее развития с характером питания.
В последние три десятилетия достигнуты значительные успехи в решении вопросов диагностики и лечения ЖКБ, во многом обусловленные прогрессом в области разработки медицинской техники и фундаментальных наук. Благодаря этим достижениям во врачебной практике появились эффективные методы диагностики: ультразвуковое исследование (УЗИ), компьютерная томография, магнитно-ядерная томография, прямые методы контрастирования билиарного тракта. Наряду с этим не утратили своего значения такие методы исследования, как пероральная холецистография и внутривенная холеграфия. К традиционному лечению с помощью открытой холецистэктомии добавились методы лапароскопического вмешательства и малотравматические операции из минидоступа. Более того, в распоряжении врачей появились неоперативные методы лечения: медикаментозное растворение и экстракорпоральное дробление камней. Широкий спектр диагностических и лечебных методов привел к пересмотру стратегии и тактики при ЖКБ. Естественно, возникла необходимость в оптимизации выбора диагностических исследований и метода лечения индивидуально для каждого пацмента.
Необходимость в избавлении больного от ЖКБ продиктована не только возникающими приступами желчных колик, но и опасностью возникновения тяжелых осложнений (острого холецистита, механической желтухи, деструктивного панкреатита и др.), которые могут потребовать срочного оперативного вмешательства, а при длительном течении основного заболевания развитием рака желчного пузыря. Поэтому лечению должны подлежать как больные с симптоматической ЖКБ, так и с латентно протекающей ее формой, при которой всегда существует угроза внезапного тяжелого осложнения патологического процесса.
Основной метод диагностики ЖКБ. Его неинвазивность, безопасность и простота выполнения позволяют обследовать большой контингент населения и прибегать к повторному исследованию в ближайшие 23 дня в случае неудачи или неинформативности первичного исследования. УЗИ позволяет определить: наличие камней в желчном пузыре, их количество и размеры, суммарный объем и, что немаловажно, качественный состав конкрементов; расположение, размеры и форму желчного пузыря, толщину его стенки и наличие в нем сужений, степень воспалительно-инфильтративных изменений; диаметр гепатикохоледоха и наличие камней в нем. Вариант функционального УЗИ с использованием желчегонного завтрака позволяет оценить сократительную и эвакуаторную функции желчного пузыря.
Метод рентгеноконтрастного исследования желчного пузыря, основанный на пероральном приеме йодосодержащих препаратов. Его применение целесообразно в тех случаях, когда необходимо располагать точными данными о функциональном состоянии желчного пузыря, рентгенопрозрачности конкрементов и степени их кальцификации. Эти сведения чрезвычайно важны для отбора больных на литолитическую терапию и экстракорпоральную литотрипсию (ЭКЛТ). Одним из недостатков метода является невозможность контрастирования желчных протоков, о состоянии которых необходимо знать во всех без исключения случаях, когда больному предписывают лечение.
Основанный на внутривенном введении контрастного раствора метод дает возможность получить четкое изображение не только желчного пузыря, но и внепеченочных желчных протоков. Это обстоятельство чрезвычайно важно для выявления камней в желчных протоках, определения степени их дилатации или сужения. Обнаружение на холангиограммах даже умеренного расширения желчных протоков является косвенным признаком нарушения желчеоттока в кишечник, и в этом случае необходимы дополнительные исследования для выявления причины желчной гипертензии. Проведение внутривенной холеграфии абсолютно показано в тех случаях, когда на основании анамнестических и клинических признаков возникает подозрение на сопутствующее поражение желчных протоков наличие в них камней и стриктуры.
Оперативное удаление желчного пузыря рассматривают как радикальный метод лечения ЖКБ.
Относится к числу радиоизотопных методов исследования с регистрацией с помощью гамма-камеры движения радиофармпрепарата через клетки печени и желчные пути. Нормальные показатели скорости выделения радиофармпрепарата из клеток печени, его движения и эвакуации из желчных протоков достоверно свидетельствуют об отсутствии нарушения желчеоттока в кишечник. При замедлении скорости движения радиофармпрепарата по внепеченочным желчным протокам и задержке его выделения в просвет двенадцатиперстной кишки следует заподозрить наличие в них конкрементов или стриктуры. Для разрешения этих сомнений требуется проведение рентгеноконтрастных исследований (внутривенной холеграфии, ЭРХПГ или интраоперационной холеграфии). Метод гепатобилиосцинтиграфии (ГБСГ) позволяет оценить функциональное состояние желчного пузыря и печеночных клеток, что особенно важно при подозрении на наличие у больного хронического гепатита. Малая инвазивность, высокая технологичность и информативность являются основанием для применения ГБСГ во всех случаях неосложненной ЖКБ, когда положительно решен вопрос о назначении больному неоперативного или оперативного метода лечения. Нормальные показатели функционального состояния желчных протоков по данным ГБСГ позволяют отобрать больных на изолированную холецистэктомию и не прибегать при этом к рентгеноконтрастным исследованиям как до операций, так и во время нее.
Биохимическое исследование крови
Необходимо для оценки функционального состояния печени и характеристики липидного обмена. В биохимическом анализе определяют уровень билирубина (прямой и непрямой фракции), аланин- и аспартатаминотрансферазы, щелочной фосфатазы, холестерина и триглицеридов. Нормальные показатели уровня билирубина и активности основных ферментов печени указывают на отсутствие активного воспалительного процесса в гепатоцитах. Обнаруженный высокий уровень плазменных холестерина и триглицеридов свидетельствует о связи заболевания с нарушением липидного обмена.
Как показывает многолетний опыт, консервативная терапия, которую практикуют многие поликлинические врачи, неэффективна при ЖКБ. Рекомендуемые ими лечебные мероприятия не только не предупреждают появления желчных колик, но и могут их спровоцировать вследствие миграции конкрементов и закупорки биллиарного тракта. Более того, длительное пребывание камней в желчном пузыре грозит осложнениями и развитием воспалительного процесса, что затрудняет в дальнейшем хирургическое вмешательство и ухудшает его результаты. Поэтому при ЖКБ не следует годами проводить консервативное лечение и ожидать от него эффекта. При установленном диагнозе необходимо своевременное применение эффективных методов лечения, которые избавят больного от камней или желчного пузыря. Наблюдения показывают, что в ранние сроки заболевания существующие методы лечения, будь то литотрипсия или операция, дают лучшие результаты, лечение протекает более успешно с низким риском осложений и летального исхода. Применение того или иного метода лечения ЖКБ не должно ограничиваться возрастом больного. При выборе способа лечения определяющим фактором должен быть не возраст больного, а его общее физическое состояние и степень операционного риска.
Терапевтический эффект при энтеральном применении литолитических препаратов достигается у больных с желчными камнями, состоящими преимущественно из холестерина. А, как известно, большинство конкрементов являются смешанными, содержащими также билирубин, белки и различные соли.
Лечебный эффект при приеме литолитических препаратов можно ожидать через 1,5-2 года. Суточная доза препарата УДХК составляет 10-15 мг/кг. Лучшие результаты наблюдают при ограничении употребления жирной пищи, насыщенной холестерином. Основным недостатком метода литолизиса является невысокая эффективность. Даже при строгом отборе больных растворить камни или уменьшить их размеры удается не более чем у 60% из них, причем этот эффект достигается при мелких чисто холестериновых камнях. После прекращения приема медикаментозных препаратов отмечен высокий процент рецидива заболевания. Недостаточно высокая эффективность ограничивает применение литолитической терапии, как самостоятельного метода лечения ЖКБ. Более широко его применяют в комплексе с другими методами и, в частности, с дистанционным дроблением камней.
Метод неинвазивного дробления конкрементов желчного пузыря вошел в медицинскую практику в 1985 г. Появление этого метода породило у врачей надежду на возможность его широкого использования, что позволило бы многим больным избежать операции. Однако первые наблюдения показали, что далеко не каждому больному можно рекомендовать эту лечебную процедуру и не во всех случаях достигается положительный результат. Для получения лечебного эффекта необходим строгий отбор больных. Опыт показывает, что эффективность экстракорпоральной литотрипсии (ЭКЛТ) зависит от свойств конкрементов, определяющих успех их фрагментации и элиминации, а также от функционального состояния желчного пузыря, определяющего частоту развития осложнений и побочных эффектов периода элиминации и ранних рецидивов камнеобразования.
Критериями отбора больных с холецистолитиазом (с симптоматической и бессимптомной формами заболевания) для проведения ЭКЛТ являются: единичные и немногочисленные (2-4) конкременты, занимающие менее 1/2 объема желчного пузыря; сохраненная сократительно-эвакуаторная функция желчного пузыря. Успех лечения во многом зависит от наличия в конкрементах солей кальция и степени их кальцификации.
Противопоказанием к применению ЭКЛТ являются: множественный холецистолитиаз, занимающий более 1/2 объема желчного пузыря; кальцинированные камни; снижение сократительно-эвакуаторной функции желчного пузыря и отключенный желчный пузырь; конкременты желчных протоков и билиарная обструкция; невозможность проведения энтерального литолизиса после дробления конкрементов (гастродуоденальная язва, аллергия); беременность.
О результатх литотрипсии судят через 3-18 мес, когда происходит освобождение желчного пузыря от фрагментов камней. Для ускорения процесса элиминации и уменьшения размеров фрагментов больным назначают оральную литолитическую терапию. В ближайшем и отдаленном периодах процесс элиминации фрагментов может давать осложнения в виде приступов желчных колик, острого холецистита, обтурационной желтухи и острого панкреатита. Следует отметить, что эти осложнения возникают редко. При строгом отборе больных хорошие результаты лечения (полное освобождение желчного пузыря от конкрементов) наблюдается у 65-70% больных. Неудовлетворительные результаты ЭКЛТ, когда фрагменты не выходят из желчного пузыря или, напротив, увеличиваются в размерах, связаны либо с неправильной оценкой функции желчного пузыря, либо с качественным составом камней. После успешно проведенной литотрипсии возможен рецидив камнеобразования, отмечаемый у 20-23% больных, перенесших эту процедуру (большинство из них имеют нарушения липидного обмена). Мерой профилактики рецидива заболевания у этой категории больных является проведение корригирующей холестеринснижающей терапии.
Неоперативным методам лечения присущ один существенный недостаток непатогенетичность терапии. Ожидать хороших результатов лечения при их применении в отдаленном периоде не приходится, так как при невозможности воздействовать на все звенья патогенеза заболевания еще остается желчный пузырь орган, формирующий конкременты. Вот почему оперативное удаление желчного пузыря рассматривают, как радикальный метод лечения ЖКБ, избавляющий больного от желчных колик и опасных осложнений. В настоящее время в медицинских учреждениях применяют три способа удаления желчного пузыря: лапароскопический, хирургический из минимального операционного доступа и из стандартной лапаротомии.
Появление в медицинской практике метода лапароскопической холецистэктомии (ЛХЭ) явилось новой вехой в развитии хирургии ЖКБ.
К показаниям для проведения ЛХЭ относят симптоматическую неосложненную ЖКБ, бессимптомно протекающую форму заболевания и холестероз желчного пузыря. Совершенствование технологии эндоскопической операции позволило расширить показания к вмешательству при сочетанных поражениях желчных протоков. Среди противопоказаний к этой операции выделяют плотный воспалительный инфильтрат в области шейки желчного пузыря и гепатодуоденальной связки, беременность, перенесенные лапаротомии, ожирение, цирроз печени, внутрипеченочное расположение желчного пузыря, механическую желтуху и острый панкреатит. Некоторые авторы считают эти противопоказания, за исключением первых двух, относительными и при этом подчеркивают, что успех операции во многом определяется уровнем подготовки хирурга и технической оснащенностью операционной. Однако недооценивать эти противопоказания нельзя, так как при указанных ситуациях существует риск развития интраоперационных осложнений и к тому же возникает необходимость в конверсии (переходе к лапаротомии), что удлиняет время операции в 2-3 раза.
Операцию ЛХЭ проводят обычно под общим обезболиванием, добиваясь при этом глубокой релаксации брюшной стенки. Основными этапами эндоскопической операции являются: создание пневмоперитонеума, введение троакаров и инструментов, ревизия брюшной полости, выделение желчного пузыря из сращений, пузырного протока и пузырной артерии с последующим их клипированием и пересечением; выделение желчного пузыря из ложа печени и извлечение его из брюшной полости (иногда с использованием контейнера) и установка контрольного дренажа в подпеченочном пространстве. Для введения троакаров в брюшную полость производят дугообразный разрез длиной 1,5-2 см над или под пупком и три разреза длиной 56 мм в правом подреберье.
Небольшая травматичность при операции ЛХЭ, щадящая инструментальная техника обеспечивают легкое течение послеоперационного периода, кратковременное нахождение больного в стационаре (3-5 дней) и сокращение сроков восстановления трудоспособности (2,5-3 нед). Этими факторами определяется низкий процент послеоперационных осложнений со стороны операционной раны, брюшной полости и сердечно-легочной системы. Перечисленные достоинства ЛХЭ делают ее социально значимой и перспективной в лечении ЖКБ.
Наряду с неоспоримыми преимуществами операция ЛХЭ таит в себе опасность развития серьезных осложнений: кровотечение в брюшную полость, пересечение холедоха, травма внутренних органов, желчеистечение в брюшную полость, гнойный процессы в зонах вмешательства. Причинами их возникновения чаще всего являются спаечный и воспалительный процесс в гепатодуоденальной зоне; нарушение техники операции и отказ от своевременного перехода к широкой лапаротомии. При операции ЛХЭ послеоперационная летальность невысокая, она колеблется от 0,5 до 1,5%.
Холецистэктомия из мини-лапаротомного доступа
В нашей стране приоритет в разработке технологии холецистэктомии из малого оперативного доступа принадлежит И.Д. Прудкову и его последователям.
Этот способ операции холецистэктомии состоит из открытого малого оперативного доступа с элементами эндохирургии. Операцию осуществляют с помощью комплекта инструментов, включающего в себя кольцевой ранорасширитель, шарнирные ретракторы-зеркала (изменяющие свою геометрию), осветительный прибор и электрокоагуляторы.
Для выполнения операции из мини-доступа производят вертикальный трансректальный разрез длиной 4-5 см в правом подреберье. Ретракторы-зеркала создают значительное по объему операционное пространство, позволяющее оперировать на глубине 5-20 см, визуально контролировать ход операции и свободно манипулировать инструментами. Изменяя положение ретракторов-зеркал и увеличивая тем самым операционное пространство в зоне интереса, можно производить не только изолированную холецистэктомию, но и расширить вмешательство: выполнить холедохолитотомию, холедохоскопию, сформировать супрадуоденальный холедоходуоденоанастомоз.
Применение мини-лапаротомного доступа при холецистэктомии целесообразно в тех случаях, когда имеются противопоказания к лапароскопическому вмешательству. Технология этой операции позволяет произвести удаление желчного пузыря при наличии воспалительной инфильтрации и спаечного процесса в зоне гепатодуоденальной связки; при ранее перенесенных лапаротомиях, когда можно ожидать спаяния органов брюшной полости с брюшной стенкой; при ожирении и внутрипеченочном расположении желчного пузыря. Мини-доступ предпочтителен у больных с сопутствующими заболеваниями сердечной и легочной систем, у которых нежелательно создавать напряженный пневмоперитонеум.
Операция холецистэктомия из мини-доступа не является альтернативой лапароскопического способа. По многим параметрам медицинского характера эти способы операции существенно не отличаются друг от друга. Однако операции из мини-доступа присуща несколько повышенная травматичность из-за длины разреза брюшной стенки, введения инструментов и тампонов в брюшную полость. Несомненными преимуществами операции холецистэктомии из минимального оперативного доступа являются: сходность техники и приемов оперирования с открытой лапаротомией и визуальный контроль за этапами операции, что снижает риск ятрогенных осложнений, позволяет хирургу легко преодолеть психологический барьер и быстро перейти к открытой лапаротомии, если возникают технические трудности. Кроме того, себестоимость операции из мини-доступа в 2,5-3 раза меньше лапароскопической операции. Перечисленные достоинства операции холецистэктомии из мини-доступа с использованием отечественного инструментария делают ее привлекательной для хирургов. В настоящее время во многих лечебных учреждениях нашей страны эта операция вытеснила открытый метод оперативного вмешательства.
Холецистэктомия из открытого лапаротомного доступа
Удаление желчного пузыря из стандартного широкого лапаротомного доступа относится к категории травматичных вмешательств с повышенным риском развития осложнений. Несмотря на этот недостаток широкой лапаротомии, необходимость в ее применении остается при осложненном течении ЖКБ, когда требуется вмешательство на внепеченочных желчных протоках, а также в хирургии острого холецистита. Вынужденный переход на широкую лапаротомию возникает при операциях лапароскопических и из мини-доступа, если в ходе оперативного вмешательства возникают технические трудности или ятрогенные осложнения.
Итак, из существующих способов лечения ЖКБ наиболее эффективным является хирургический удаление желчного пузыря. При плановых операциях у больных с неосложненной ЖКБ послеоперационная летальность не превышает 0,5%. Важно своевременно выявить показания к операции, не дожидаясь развития осложненных форм заболевания.
Неоперативным методам лечения присущ один существенный недостаток непатогенетичность терапии. Ожидать хороших результатов лечения при их применении в отдаленном периоде не приходится, так как при невозможности воздействовать на все звенья патогенеза заболевания еще остается желчный пузырь орган, формирующий конкременты. Вот почему оперативное удаление желчного пузыря рассматривают, как радикальный метод лечения ЖКБ, избавляющий больного от желчных колик и опасных осложнений. В настоящее время в медицинских учреждениях применяют три способа удаления желчного пузыря: лапароскопический, хирургический из минимального операционного доступа и из стандартной лапаротомии.
Ультразвуковое исследование (УЗИ) при желчекаменной болезни
УЗИ брюшной полости является, пожалуй, золотым стандартом в диагностике желчекаменной болезни. Этот метод является недорогим, информативным, не имеет противопоказаний и дает результат непосредственно после проведения процедуры. В основе метода лежит способность ультразвуковых волн отражаться от плотных тканей. Аппарат воспринимает отраженные волны, обрабатывает данные и выводит на монитор изображение, понятное для специалиста.
Обычно УЗИ назначается при появлении тупых болей или тяжести в области правого подреберья, а также после желчной колики для подтверждения диагноза. Часто УЗИ проводят и в профилактических целях, если пациент, по мнению врача, предрасположен к различным заболеваниям органов брюшной полости.
С помощью УЗИ можно определить следующие особенности заболевания:
- наличие камненосительства даже при отсутствии симптомов;
- количество камней в желчном пузыре;
- размеры камней;
- расположение камней в полости пузыря;
- размеры самого органа;
- толщину стенок органа;
- наличие камней в желчевыводящих протоках или во внутрипеченочных протоках;
- помогает выявить некоторые осложнения.
Рентгенография при желчекаменной болезни
Существует целый ряд исследований, в основе которых лежит использование рентгеновского излучения. Все их объединяет общий принцип получения изображения. Через ткани организма проходят мельчайшие частицы (составляющие само излучение). Чем плотнее ткань, тем больше этих частиц задерживается в ней и тем меньше попадает на пленку или поверхность-детектор. В результате получается снимок тела, на котором можно различить контуры различных органов и патологических образований.
Наиболее простым и распространенным из методов, использующих рентгеновское излучение, является обзорная радиография брюшной полости. Пациент находится в положении стоя или лежа (в зависимости от его общего состояния). Снимок представляет собой всю брюшную полость, на которой в зависимости от настроенных характеристик излучения можно получить изображение тех или иных тканей. Сам снимок на современных аппаратах получают быстро. На более старых моделях может потребоваться некоторое время.
При желчекаменной болезни обзорная радиография брюшной полости может обнаружить интенсивный воспалительный процесс в области желчного пузыря и собственно камни. На ранних стадиях болезни формирующиеся камни небольших размеров могут не обнаруживаться рентгеном. Это объясняется их низкой плотностью (рентгенонегативные камни), которая близка к плотности окружающих тканей. Также рентгенография не обнаружит камни небольших размеров.
Также в диагностике желчекаменной болезни могут применяться следующие рентгенологические исследования:
- Пероральная холецистография. Данный метод заключается во введении в организм особого контрастного вещества (йодогност, билитраст, холевид и др.). Пациент выпивает на ночь несколько таблеток, контраст всасывается в кишечнике, попадает в печень и выделяется с желчью. Примерно через 12 часов делается снимок. За счет наличия в желчи контраста на рентгеновском снимке становятся хорошо видны контуры желчного пузыря и желчевыводящих путей. При обнаружении камней процедуру могут продолжить. Пациент принимает средства, стимулирующие отток желчи. За счет опорожнения желчного пузыря становятся лучше видны даже небольшие камни. Данная процедура может не дать ожидаемых результатов, если имеются проблемы с печенью (плохо образуется желчь) или проток закупорен камнем (тогда контраст не распределится нормально).
- Внутривенная холангиохолецистография. Может быть проведена, если пероральная холецистография не дала нужного результата. Контрастные вещества вводятся в кровоток капельно (0,5 – 0,9 мл/кг массы тела пациента). После этого через 20 – 30 минут контраст распределяется по желчевыводящим протокам, а через 1,5 – 2 часа – по желчному пузырю. Камни на снимках выглядят как «зоны просветления», так как они не заполняются контрастом.
- Ретроградная холангиопанкреатография. Данный метод исследования более сложен, так как контраст вводится непосредственно в желчевыводящие протоки. Пациента госпитализируют, готовят к процедуре (нельзя кушать, требуются успокоительные препараты), после чего врач вводит через рот в двенадцатиперстную кишку специальную трубку (фиброскоп). Ее конец подводится непосредственно к большому сосочку, куда и впрыскивается контраст. После этого делается рентгеновский снимок, на котором очень хорошо видны желчные протоки. Из-за сложности проведения ретроградной холангиопанкреатографии ее назначают далеко не всем пациентам. Этот метод может понадобиться при подозрении на холедохолитиаз (наличие камней непосредственно в желчных протоках).
Вышеперечисленные методы гораздо более эффективны, чем обычная обзорная радиография брюшной полости. Однако и сама процедура является более сложной и дорогостоящей. Их назначают иногда перед операцией или в непонятных случаях. Они не являются обязательными для всех пациентов с желчекаменной болезнью.
Рентгенография с использованием контраста противопоказана пациентам со следующими нарушениями:
- тяжелые заболевания печени и почек, сопровождающиеся нарушением функций этих органов;
- индивидуальная непереносимость йода (так как большинство рентгеноконтрастных веществ содержит йод);
- выраженная сердечная недостаточность;
- некоторые заболевания щитовидной железы;
- уровень белков крови ниже 65 г/л;
- уровень альбуминов (вид белков крови) ниже 50%;
- уровень билирубина более 40 мкмоль/л.
Лечение желчекаменной болезни без операции
Существует два основных метода лечения желчекаменной болезни без операции. Во-первых, это растворение камней особыми препаратами. В данном случае речь идет о химическом воздействии на компоненты камней. Длительный курс лечения часто приводит к полному растворению камней в желчном пузыре. Вторым способом безоперационного лечения является дробление камней. Более мелкие их фрагменты беспрепятственно покидают желчный пузырь естественным путем. В обоих случаях лечение считается радикальным, так как речь идет об устранении самого субстрата болезни – желчных камней. Однако каждый из методов имеет собственные преимущества и недостатки, показания и противопоказания.
Растворение желчных камней называется пероральной литолитической терапией. Она подразумевает длительный (1 – 2 года) курс лечения особыми препаратами, которые способствуют постепенному растворению камней. Наиболее эффективны препараты на основе урсодезоксихолевой и хенодезоксихолевой кислоты. Эти лекарства снижают обратное всасывание холестерина в кишечнике (больше желчи выделяется с калом), уменьшают выработку желчи, способствуют постепенному превращению камней обратно в компоненты желчи. Метод является оптимальным, так как не вызывает серьезных побочных эффектов и не сопряжен с серьезными рисками для пациента (как при операции). Однако пероральная литолитическая терапия подходит далеко не всем пациентам. На практике врачи назначают такое лечение лишь 13 – 15% пациентов с желчекаменной болезнью.
Успешное консервативное лечение возможно лишь при соблюдении следующих условий:
- лечение начинают пациентам, у которых болезнь еще на ранней стадии (камненосительство);
- камни по химическому составу должны быть холестериновыми, а не пигментными;
- у пациента нет признаков осложнений болезни (допустимы редкие колики);
- камни должны быть единичными и не превышать в диаметре 1,5 см;
- желчный пузырь не должен быть атоничным или отключенным (его мускулатура нормально сокращается, желчь выделяется);
- камни не должны содержать много кальция (кальцификацию определяют по степени затемненности на рентгеновском снимке, лечение назначают при коэффициенте ослабления на КТ менее 70 условных единиц по шкале Хаунсфилда).
Также следует иметь в виду достаточно высокую стоимость такого курса лечения. Препараты следует принимать регулярно в течение длительного времени. Требуется регулярное наблюдение у врача-гастроэнтеролога, периодические рентгеновские снимки и ультразвуковое исследование.
Схема лечения при пероральной литолитической терапии выглядит следующим образом (выбирают один из возможных вариантов):
- Хенодезоксихолевая кислота — 1 раз в день (вечером) 15 мг на 1 кг массы тела (то есть доза для человека весом 70 кг соответственно 1050 мг).
- Урсодезоксихолевая кислота – также 1 раз в день вечером по 10 мг на 1 кг массы тела.
- Комбинация из хенодезоксихолевой и урсодезоксихолевой кислот. Принимаются вечером перед сном в равных дозах – по 7 – 8 мг на 1 кг массы тела каждая.
Для облегчения расчета дозы иногда считают, что при массе тела пациента менее 80 кг достаточно 2 капсул урсодезоксихолевой кислоты (500 мг), а при массе более 80 кг – 3 капсул (750 мг). В любом случае капсулы принимают перед сном, запивая достаточным количеством воды или других напитков (но не алкогольных).
По сравнению с растворением желчных камней их дробление имеет больше недостатков и применяется реже. Данный метод называется ударно-волновой литотрипсией. Камни дробят с помощью направленных ультразвуковых волн. Основной проблемой при этом является то, что фрагменты раздробленных камней могут закупорить желчные протоки. Также данный метод не снижает вероятность рецидивов (для этого после дробления назначают урсодезоксихолевую кислоту) и не исключает вероятность некоторых осложнений (карцинома желчного пузыря и др.).
Ударно-волновая литотрипсия применяется по следующим показаниям:
- наличие одного или нескольких камней при условии, что сумма их диаметров не превышает 3 см;
- холестериновые камни;
- желчный пузырь нормально функционирует, нет сопутствующих осложнений;
- гладкая мускулатура желчного пузыря обеспечивает его сокращение как минимум на 50% (важно для удаления фрагментов).
Таким образом, для назначения ударно-волновой литотрипсии приходится провести целый ряд исследований, которые определят все вышеперечисленные критерии. Это сопряжено с дополнительными расходами.
Существует также третий вариант безоперационного лечения. Это введение особых растворяющих препаратов непосредственно в желчный пузырь (обычно через желчные протоки). Однако из-за сложности выполнения процедуры и отсутствия видимых преимуществ (также есть высокий риск рецидива и противопоказания практически те же) такой метод лечения применяется крайне редко. В большинстве случаев врачи абсолютно обоснованно стараются убедить пациента в целесообразности эндоскопической холецистэктомии. К безоперационным методам лечения чаще прибегают при наличии серьезных противопоказаний к хирургическому лечению.
Лечение желчекаменной болезни народными средствами
Поскольку желчекаменная болезнь вызвана образованием камней в полости желчного пузыря, эффективность народных средств в лечении данного заболевания весьма ограниченная. По сути, лекарственные растения лишь повышают или понижают концентрацию определенных веществ в крови и таким образом воздействуют на некоторые органы и ткани. Однако растворить камни таким способом невозможно.
Тем не менее, народная медицина может оказать существенную помощь пациентам в борьбе с проявлениями болезни. Например, некоторые лекарственные растения снижают уровень билирубина в крови (уменьшают желтуху), другие – расслабляют гладкие мышцы в стенках органа, уменьшая боль. Также существуют растения с умеренной противовоспалительной и антибактериальной активностью, которые уменьшают вероятность осложнений.
В лечении желчекаменной болезни могут быть использованы следующие народные средства:
- Сок капусты. Из хорошо вымытых листьев белокочанной капусты выжимают сок, который пациенты принимают по 0,5 стакана дважды в день. Сок рекомендуется пить теплым перед едой.
- Рябиновый сок. Сок получают из спелых плодов рябины. Его пьют немного охлажденным (около 15 градусов) до еды по 25 – 50 мл. Считается, что это уменьшает воспалительный процесс при холецистите.
- Настой из овса. 0,5 кг промытого овса заливают 1 л крутого кипятка. Настаивать смесь нужно примерно 1 час, периодически помешивая. После этого настой процеживают и пьют воду по полстакана трижды в день. Данное средство нормализует выработку и отток желчи при заболеваниях желчевыводящих путей и желчного пузыря.
- Отвар свеклы. Спелую свеклу средних размеров очищают и нарезают тонкими ломтями, стараясь не потерять сок. Ломти заливают небольшим количеством воды (до полного погружения) и варят на медленном огне. Постепенно отвар густеет. Полученный сироп остужают и пьют по 30 – 40 мл трижды в день.
- Настой будры. 5 г будры плющевидной заливают 200 мл кипятка и настаивают в темном месте не менее 1 часа. Затем настой фильтруют через бинт или марлю. Полученную жидкость пьют по 50 мл перед каждым приемом пищи (3 – 4 раза в день).
В большинстве случаев врачи не только не запрещают использовать эти средства, но даже сами рекомендуют некоторые из них. Например, растения с гепатопротекторным действием (пятнистая расторопша, песчаный бессмертник и др.) защищают клетки печени и нормализуют их работу. Это очень важно при холецистите для снижения риска гепатита и цирроза. Кроме того, в послеоперационном периоде средства на основе этих растений нормализуют выработку желчи и так помогают организму усваивать жиры. Следует, правда, отметить, что лекарственные препараты на основе данных растений, изготовленные серьезной фармакологической компанией, будут обладать более сильным действием, чем приготовленные на дому отвары или настои. Это объясняется более высокой концентрацией действующих веществ. Также в этом случае появляется возможность точнее рассчитать дозировку.
Существуют также некоторые средства не на основе растений, которые могут с успехом использоваться для вспомогательного лечения желчекаменной болезни. Например, после удаления камней (дроблением или растворением, когда желчный пузырь сохранен) очень полезной может оказаться моршинская ропа и аналогичные ей по свойству минеральные воды. Ропа с успехом используется для проведения слепого зондирования, чтобы усилить отток желчи. Это полезно после ее длительного застоя, а также позволяет взять пробы желчи для биохимического и микробиологического исследования.
Препараты при желчекаменной болезни
Лекарственное лечение при желчекаменной болезни в основном борется не с самими камнями в желчном пузыре, а с проявлениями болезни. Из эффективных радикальных методов лекарственной терапии существует лишь медикаментозное растворение камней, о котором будет рассказано далее. В целом же пациентам с желчекаменной болезнью назначают обезболивающие средства при желчных коликах и поддерживающую терапию для печени и других органов желудочно-кишечного тракта.
В большинстве случаев симптоматическое медикаментозное лечение может быть назначено врачом-терапевтом. Симптомы представляют собой определенные нарушения в работе организма, которые можно скорректировать. Лекарственное лечение назначают уже на стадии камненосительства, чтобы улучшить состояние больного и не допустить по возможности перехода болезни в следующую стадию.
В целом при желчекаменной болезни могут применяться следующие группы препаратов:
- Обезболивающие средства (анальгетики). Необходимость в их использовании возникает обычно во время сильных желчных колик. В этот период пациентам могут назначить и наркотические обезболивающие средства (обычно однократно). Также анальгетики применяются на послеоперационном этапе.
- Спазмолитические средства. Данная группа медикаментов вызывает расслабление гладкой мускулатуры. Обычно их назначают также во время обострения болезни.
- Ферменты поджелудочной железы. Эта группа препаратов содержит ферменты, которые отвечают за расщепление питательных веществ. Необходимость в них может возникнуть при сопутствующем панкреатите или некоторых других нарушениях переваривания пищи.
- Жаропонижающие средства (антипиретики). Данные средства назначают обычно при сопутствующем остром холецистите или холангите, когда температура может повышаться до 38 градусов и более. Чаще всего используют нестероидные противовоспалительные средства, которые сочетают противовоспалительное и обезболивающее действие.
- Успокоительные средства (седативные препараты). Необходимость в успокоительных средствах может возникнуть при появлении болей, так как многие пациенты становятся беспокойными.
- Противорвотные средства. Нередко желчекаменная болезнь вызывает повторяющиеся приступы рвоты. Чтобы улучшить состояние больного, рвоту останавливают медикаментозно.
- Противодиарейные или слабительные средства. Препараты этих групп принимают по необходимости при соответствующих нарушениях стула.
- Гепатопротекторы (средства для защиты печени). Данная группа средств улучшает работу печени и защищает ее клетки от токсичных воздействий. Также нормализуется образование желчи и ее отток. Гепатопротекторы назначают при сопутствующем гепатите или для его профилактики.
- Антибиотики. Антибактериальные препараты назначают некоторым пациентам с острым холециститом, чтобы снизить вероятность инфекционных осложнений. В профилактических целях антибиотикотерапия может быть назначена в послеоперационном периоде (обычно в течение 2 – 3 дней).
Чаще всего пациентам необходимы лишь несколько средств из вышеперечисленных групп. Зависит это от конкретных симптомов, которые появляются у больного. Дозировку и длительность приема определяет лечащий врач после обследования пациента. Самолечение запрещено, так как неправильный выбор дозы или препарата может спровоцировать желчную колику или другие опасные осложнения.
Лапароскопия является наиболее информативным методом, так как врач во время процедуры видит проблему своими глазами. Он может оценить состояние тканей, состояние соседних органов, определить вероятность различных осложнений. Однако из-за существующих рисков (инфицирование брюшной полости при процедуре, осложнения анестезии и др.) диагностическая лапароскопия назначается только тогда, когда другие методы исследования не дали достаточно информации.
Виды камней желчного пузыря
Холестериновые камни составляют более 85% желчных камней у населения. Образование камней данного вида зависит от следующих условий:
- Необходимо, чтобы желчь была перенасыщена холестерином. Как правило, холестерин нерастворим в воде, но становится растворимым, образовывая смешанные мицеллы в соединении с солями желчных кислот и лецитином. Перенасыщение желчи холестерином чаще всего является результатом его чрезмерной выработки, что происходит при ожирении или сахарном диабете. Кроме того, холестериновое перенасыщение может появиться в результате уменьшения выработки солей желчных кислот (например, при кистозном фиброзе вследствие синдрома пониженного всасывания этих кислот) или снижения выработки лецитина (например, при редком генетическом заболевании, которое вызывает форму прогрессирующего наследственного внутрипеченочного холестаза).
- Избыток холестерина должен осаждаться в виде твердых микрокристаллов. Такое осаждение холестерина ускоряется муцином (гликопротеиновым гелем) или другими белками в желчи.
- Микрокристаллы должны накапливаться и расти. Этот процесс обеспечивается за счет эффекта связывания муцина, образующего скаффолд (каркас для клеток) и за счет удержания микрокристаллов в желчном пузыре с нарушенной сократительной способностью из-за содержания в желчи избыточного холестерина.
Черные пигментные камни небольшие и твердые, состоящие из билирубината и неорганических солей кальция (карбонат и фосфат кальция). Факторы, ускоряющие камнеобразование, — это заболевания печени на фоне алкоголизма, хронический гемолиз и пожилой возраст.
Коричневые пигментные камни мягкие и жирные, состоящие из билирубината и жирных кислот (пальмитат или стеарат кальция). Они образуются во время инфекционной болезни, воспалительного процесса и заражения паразитами (например, печеночная двуустка в Азии).
Желчные конкременты растут примерно от 1 до 2 мм в год, на протяжении 5-20 лет, прежде чем стать достаточно большими, чтобы создать проблемы для здовью. Большинство камней образуются преимущественно внутри желчного пузыря, а коричневые камни формируются в желчных каналах. После холецистэктомии конкременты могут перемещаться по каналам или формироваться над местом сужения протока в результате закупорки и инфекции, особенно если это касается коричневых камней.
Диагностика желчнокаменной болезни
У пациентов с желчной коликой предполагается камнеобразование. УЗИ брюшной полости является предпочтительным методом выявления конкрементов желчного пузыря; его диагностическая точность составляет 95%. Ультрасонография также с высокой точностью определяет сладж. В качестве альтернативных методов применяются КТ (компьютерная томография), МРТ (магнито-резонансная томография), и пероральная холецистография (редко применяется в настоящее время, хотя достаточно точная).
Эндоскопическое ультразвуковое исследование безошибочно выявляет небольшие камни в желчном пузыре (менее 3 мм) и может потребоваться, если другие исследования кажутся сомнительными.
Лабораторные тесты, как правило, не являются полезными: их результаты показывают, что все в норме, до тех пор, пока не начинают развиваться осложнения.
Бессимптомные конкременты и желчный осадок часто обнаруживаются случайно при диагностической визуализации (как правило, это ультразвуковое исследование), проводимой с целью выявления других заболеваний. Около 10-15% желчных камней обызвествлены и видны на простой рентгенограмме.
Что такое желчнокаменная болезнь
Желчнокаменная болезнь
В развитых странах приблизительно 10% взрослых и 20% людей старше 65 лет страдают от данного недуга. Как правило, камнеобразование протекает бессимптомно. Самым распространенным симптомом является желчная колика; камни не вызывают диспепсию или непереносимость жирной пищи.
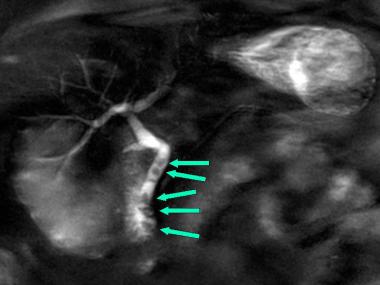
Магнитно-резонансная холангиопанкреатография (МРХПГ) показала наличие 5 конкрементов в общем желчном протоке (показано стрелками). На этом фото желчь в протоке выделена белым цветом, а камни выглядят как чёрные точки. Подобное изображение можно получить, сделав обычный рентгеновский снимок, предварительно введя инъекцию контрастного вещества в желчный проток. Также можно применить эндоскопию или флюороскопию, но эти методы более болезненные.
- женский пол,
- ожирение,
- пожилой возраст,
- западная диета,
- быстрая потеря веса,
- наследственность.
Многие заболевания ЖКТ являются результатом камнеобразования в желчном пузыре.
Ключевые моменты
- В развитых странах около 10% взрослых и 20% людей старше 65 лет имеют камни в желчном пузыре, а 80% из них бессимптомно.
- Диагностическая точность УЗИ брюшной полости для выявления камней желчного пузыря составляет 95%.
- После того, как появляются симптомы (как правило, желчная колика), боль возвращается у 20-40% пациентов в год.
- Лечение большинства пациентов, у которых имеются симптоматические желчные конкременты проводится методом лапароскопической холецистэктомии.
Способ лечения желчных камней зависит от стадии заболевания. При бессимптомной ЖКБ не обязательно лечение. Однако, как только болезнь переходит в симптоматическую стадию, требуется хирургическое вмешательство, как правило, это холецистэктомия (удаление желчного пузыря). Холецистэктомия – наиболее распространенная хирургическая процедура среди операций на брюшной полости. Осложнение ЖКБ может потребовать специального подхода (например, в ситуации с закупоркой или инфекцией).
Давайте будем совместно делать уникальный материал еще лучше, и после его прочтения, просим Вас сделать репост в удобную для Вас соц. сеть.