Доброго времени, многим будет интересно разобраться в своем здоровье и близких, и поведую Вам свой опыт, и поговорим мы о Лапароскопическая холецистэктомия ⭐ показания, подготовка и ход операции. Скорее всего какие-то детали могут отличаться, как это было с Вами. Внимание, что всегда нужно консультироваться у узкопрофильных специалистов и не заниматься самолечением. Естественно на самые простые вопросы, можно быстро найти ответ и продиагностировать себя. Пишите свои вопросы/пожелания в комменты, совместными усилиями улучшим и дополним качество предоставляемого материала.
Лапароскопическая холецистэктомия, как и другие аналогичные операции (аппендэктомия, ваготомия, грыжесечение и др.), выполняется под наркозом бригадой хирургов, и все интраабдоминальные манипуляции осуществляются по цветному изображению на мониторе, передаваемому с лапароскопа с помощью небольшой видеокамеры.
При лапароскопической холецистэктомии производят четыре небольших разреза кожи передней брюшной стенки для троакаров, через которые вводятся лапароскоп и другие необходимые инструменты.
Вначале выполняют разрез выше или ниже около пупка, через него вводят иглу для наложения пневмоперитонеума, а затем и троакар для лапароскопа.
При обзорном лапароскопическом осмотре органов брюшной полости и малого таза обращают внимание на состояние печени, селезенки, желудка, сальника, петель тонкой и толстой кишок, матки и придатков. После окончания обзорного осмотра, еще до введения трех инструментальных троакаров, положение операционного стола меняют, приподнимая на 20 — 25° головной конец и наклоняя стол влево. В таком положении петли кишечника и большой сальник несколько отходят вниз, а желудок смещается влево, и желчный пузырь, если он не спаян с окружающими органами, становится более доступным осмотру.
Если на стадии обзорного осмотра органов брюшной полости не были выявлены противопоказания к лапароскопической холецистэктомии, в брюшную полость вводят еще три троакара для инструментов.
Если при осмотре обнаруживается, что желчный пузырь чрезмерно напряжен (водянка или эмпиема пузыря) и его стенку трудно захватить зажимом, то вначале частично эвакуируют содержимое. Для этого желчный пузырь в области дна пунктируют иглой, а содержимое аспирируют шприцем или с помощью отсоса.
Можно выделить несколько основных этапов лапароскопической холецистэктомии:
1) выделение желчного пузыря из спаек с окружающими органами;
2) выделение, клипирование и пересечение пузырного протока и одноименной артерии;
3) отделение желчного пузыря от печени;
4) извлечение желчного пузыря из брюшной полости.
Каждый из этих этапов лапароскопического вмешательства может быть достаточно сложным, что зависит от выраженности патологических изменений в желчном пузыре и окружающих его органах.
Нередко между желчным пузырем и окружающими его органами имеются сращения. Чаще всего к желчному пузырю бывают припаяны пряди сальника, реже — желудок, двенадцатиперстная и толстая кишки.
Для выделения желчного пузыря его захватывают зажимом в области дна и приподнимают вместе с печенью кверху. Затем, если сращения между пузырем и сальником достаточно «нежные», пряди сальника механически снимают с желчного пузыря, используя «мягкий» зажим. Для разделения более плотных сращений можно использовать ножницы или электрохирургический крючок. При выполнении этих манипуляций важно, чтобы механическое или высокочастотное пересечение спаек производилось непосредственно у самой стенки желчного пузыря. По мере разделения спаек желчный пузырь вместе с печенью все более «запрокидывают» под диафрагму, пока не доходят до области шейки пузыря.
После выделения желчного пузыря из спаек с окружающими органами на область гартмановского кармана накладывают «жесткий» зажим, которым шейка пузыря подтягивается вверх и вправо, после чего становится доступной обзору и манипуляциям область пузырного протока и пузырной артерии.
В билиарной хирургии большое значение имеет знание нормальной анатомии слияния пузырного протока и гепатикохоледоха, а также возможных аномальных вариантов. Для выделения пузырного протока и одноименной артерии вначале рассекают листок брюшины в области шейки желчного пузыря, что может быть произведено с помощью ножниц или электрохирургического крючка. Последовательность выделения пузырного протока и одноименной артерии может быть различной, это во многом зависит от их взаимного расположения и выраженности жировой клетчатки в треугольнике Кало. В подавляющем большинстве случаев пузырная артерия располагается позади протока и поэтому выделение ее в первую очередь оправдано только у больных, у которых жировая прослойка этой зоны не выражена.
После рассечения листка брюшины в области шейки обнажение пузырного протока осуществляется с помощью препаровочного тупфера, диссектора и электрохирургического крючка. Если вокруг пузырного протока имеется рыхлая соединительнотканная прослойка, то ее сдвигают тупфером книзу, в сторону гепатикохоледоха. Плотные тяжи и мелкие сосуды в этой зоне захватываются и пересекаются электрокрючком. Для выполнения последующих манипуляций на пузырном протоке (наложения клипс и пересечения) его желательно освободить на протяжении 1 — 1,5 см. На выделенный пузырный проток с помощью аппликатора накладывают клипсы и затем его пересекают.
Чаще всего выделение пузырной артерии, особенно у больных с выраженной жировой клетчаткой в области печеночно-двенадцатиперстной связки, удобнее осуществлять после пересечения пузырного протока. Выделение пузырной артерии целесообразно производить с помощью электрохирургического крючка и диссектора. Диссектором обходят пузырную артерию, выделяя ее на протяжении 1 см, и накладывают клипсы.
Пересечение артерии между наложенными клипсами можно выполнить ножницами или электрохирургическим крючком, если между клипсами имеется достаточный промежуток. Вполне допустимо клипировать только проксимальную часть артерии, а ее дистальную часть или ее ветви пережигать вплотную у стенки пузыря, используя электрохирургический крючок.
Необходимость в интраоперационной холангиографии при выполнении лапароскопической холецистэктомии возникает реже, если проведено полноценное дооперационное обследование желчных путей. Основным показанием к выполнению холангиографии являются трудности в идентификации топографоанатомических взаимоотношений пузырного протока и гепатикохоледоха.
Технические детали выделения желчного пузыря из ложа печени в определенной степени зависят от особенностей анатомических взаиморасположений между этими двумя органами.
Желчный пузырь расположен в углублении на нижней поверхности печени, называемом ложем желчного пузыря. Глубина залегания пузыря в печени достаточно вариабельна. Редко он расположен глубоко в паренхиме, так, что на поверхности определяется только 1/2 или 1/3 части его нижней полуокружности; чаще всего он лежит неглубоко, а в некоторых случаях имеет даже подобие брыжейки. Между стенкой желчного пузыря и тканью печени имеется прослойка рыхлой соединительной ткани, которая, однако, в целом ряде случаев может уплотняться и истончаться в результате воспалительных процессов. В соединительнотканной прослойке ложа желчного пузыря и в брюшине, переходящей с поверхности печени на боковые стенки желчного пузыря; расположено много артериальных и венозных сосудов, из которых возможны довольно значительные кровотечения, если рассечение или тупая препаровка производятся без предварительной коагуляции.
В процессе отделения пузыря от печени его шейка и тело постепенно все более закидываются кверху, чтобы переходная зона между задней стенкой пузыря и ложем печени все время была доступна визуальному наблюдению.
При выделении желчного пузыря из ткани печени, несмотря на применение электрокоагуляции, могут возникать различной интенсивности кровотечения из области ложа, остановку которых обычно осуществляют дополнительной коагуляцией.
Извлечение желчного пузыря из брюшной полости может осуществляться через пупок или эпигастральный троакар.
В процессе отделения пузыря от печени его шейка и тело постепенно все более закидываются кверху, чтобы переходная зона между задней стенкой пузыря и ложем печени все время была доступна визуальному наблюдению.
Боли после лапароскопии желчного пузыря
После лапароскопии боли обычно умеренные или слабые, поэтому они хорошо купируются ненаркотическими анальгетиками, такими, как Кетонал, Кеторол, Кетанов и др. Обезболивающие препараты применяются в течение 1 – 2 дней после операции, по истечении которых необходимость в их применении, как правило, отпадает, поскольку болевой синдром уменьшается и в течение недели сходит на нет. Если боль с каждым днем после операции не уменьшается, а усиливается, то следует обратиться к врачу, поскольку это может свидетельствовать о развитии осложнений.
После снятия швов на 7 – 10 сутки после операции боли уже не беспокоят, но могут проявляться при каких-либо активных действиях, либо сильном напряжении передней брюшной стенки (натуживание при попытках дефекации, подъем тяжести и т.д.). Подобных моментов следует избегать. В отдаленном периоде после операции (через месяц и более) болей не бывает, а если таковые появляются, то это свидетельствует о развитии какого-либо другого заболевания.
Больничный при лапароскопии желчного пузыря
Больничный лист дается человеку на весь период пребывания в стационаре плюс еще на 10 – 12 дней. Поскольку выписка из больницы производится на 3 – 7 день после операции, то суммарный больничный при лапароскопии желчного пузыря составляет от 13 до 19 дней.
При развитии каких-либо осложнений больничный продлевается, но в этом случае сроки нетрудоспособности определяются индивидуально.
Где сделать операцию?
Преимущества лапароскопии перед лапаротомией
В течение 1 – 2 дней после операции человека могут беспокоить боли в области проколов на коже, в правом подреберье, а также над ключицей. Данные боли обусловлены травматическим повреждением тканей и полностью пройдут через 1 – 4 дня. Если боль не утихает, а, напротив, усиливается, то следует немедленно обратиться к врачу, поскольку это может являться симптомом осложнений.
ЛАПАРОСКОПИЧЕСКАЯ ХОЛЕЦИСТЭКТОМИЯ
Органические изменения и грубые нарушения функции желчного пузыря требующие его удаления, встречаются очень часто. Они связаны в основном с желчнокаменной болезнью. Распространенность патологии придает особую социальную значимость вопросам ее лечения.
К настоящему времени в мировой клинической практике накоплен огромный опыт холецистэктомий лапароскопическим способом. Эта чаще всего выполняемая в хирургии лапароскопическая операция детально разработана и стала «золотым стандартом» в лечении хронического холецистита.
Показания и противопоказания к лапароскопической холецистэктомий
Лапароскопическая холецистэктомия выполняется при тех же заболеваниях, что и холецистэктомия лапаротомным доступом. К ним относятся:
1. Хронический калькулезный холецистит.
2. Хронический бескаменный холецистит, не поддающийся консервативному лечению.
3. Бессимптомный холецистолитиаз.
4. Холестероз желчного пузыря.
5. Папилломы и другие доброкачественные опухоли желчного пузыря.
Необходимость предлагаемой операции не вызывает удивления и, как правило, сомнений у больных хроническим и острым холециститом, холестерозом желчного пузыря, испытывающих болезненные ощущения.
При бессимптомном холецистолитиазе и опухолях желчного пузыря, случайно выявляемых при ультразвуковом исследовании, больные морально не подготовлены к мысли о необходимости оперативного лечения. Taким пациентам следует настойчиво разъяснять, что своевременно предпринятая операция предупредит развитие острого и хронического калькулезного холецистита, миграцию конкрементов в холедох, образование или озлокаче вление опухоли желчного пузыря и другие осложнения. К тому же технически операция легче выполнима, чем при хроническом холецистите, поскольку отсутствуют явления перихолецистита.
Папилломы желчного пузыря — наиболее часто встречающиеся доброкачественные опухоли этой локализации. Нередко они развиваются на фоне хронического холецистита. При ультразвуковом исследовании или холецистографиипапилломы представляются округлыми или продолговатыми образованиями в просвете пузыря, в отличие от камней не смещающимися при перемене положения туловища. Доброкачественные опухоли иного морфологического строения (фибромы, миомы, липомы и др.) встречаются очень редко, растут, как правило, в толще стенки пузыря и трудноотличимы от злокачественных без гистологического исследования. При любой предполагаемой на основании комплексного обследования доброкачественной опухоли желчного пузыря лапароскопическая операция начинается с тщательной ревизии на предмет выявления возможных метастазов в регионарных лимфоузлах, печени, прорастания опухоли в близлежащие органы и ткани, отсевов ее на брюшине. Затем удаляют шеечнопузырный лимфатический узел Масканьи для срочного гистологического исследования. При доступной осмотру локализации опухоли может быть произведена инцизионная биопсия ее. Малейшие сомнения в доброкачественном характере опухоли требуют перехода к лапаротомии и расширения объема вмешательства.
Нередко у больных диагностируется водянка желчного пузыря. В большинстве случаев она возникает вследствие закупорки камнем шеечного отдела пузыря или пузырного протока. При этом мелкие одиночные конкременты не всегда лоцируются при ультразвуковом исследовании. Если анамнестические указания и результаты, предоперационного обследования убеждают в наличии камней, то предпринимают лапароскопическую холе-цистэктомию. Однако, водянка может развиться и при раке желчного пузыря, прорастающем пузырный проток. В такой ситуации лапароскопическая методика не обеспечивает должного объема вмешательства и применять ее нельзя. При неизвестной причине водянки предпочтение должно быть отдано лапаротомии. Тем не менее операцию целесообразно начать с лапароскопической ревизии, позволяющей выявить камень или опухолевое образование в области шейки, метастазы в печени и регионарных лимфатических узлах, произвести удаление шеечно-пузырного лимфоузла для срочного гистологического исследования. Неразрешенное при лапароскопии сомнение, а также установление опухолевой природы заболевания требуют перехода к лапаротомии.
Лапароскопическая холецистэктомия, выполняемая как неотложная операция при остром холецистите, является технически более сложной для хирурга и, как любое неотложное вмешательство, представляет больший риск для здоровья больного, хотя при благоприятном завершении переносится пациентами значительно легче, чем традиционная операция. Первая сложность, с которой сталкивается хирург, это выделение желчного пузыря из подпаянных тканей, вовлеченных в воспалительный очаг. Рыхлые сращения разъединяются обычно без затруднений, «тупым» способом. Плотный инфильтрат препятствует проведению лапароскопической операции. Непростой задачей является отведение напряженного желчного пузыря с инфильтрированной стенкой для визуализации его шейки. При этом нередко происходит вскрытие просвета пузыря и истечение инфицированного содержимого в брюшную полость. Наибольшие затруднения возникают при поиске пузырных протока и артерий в воспалительно-измененных тканях. Наличие плотного инфильтрата в области шейки пузыря, распространяющегося обычно и на печеночно-двенадцатиперстную связку, препятствует четкой визуализации пузырных протока, артерии и холедоха и многократно увеличивает риск их повреждения. В такой ситуации возможности эндовидеохирургической методики весьма ограничены и в большинстве случаев ее применение противопоказано.
Учитывая тот факт, что плотный перивезикальный инфильтрат возникает обычно на 3 — 4 сутки от начала заболевания, острый холецистит может рассматриваться как показание к лапароскопической холецистэктомии лишь в первые 48 часов (максимум 72 часа) от начала заболевания.
Однако, это правило не лишено исключений. В ряде случаев нам удавалось выполнить экстренную лапароскопическую холецистэктомию без особых технических сложностей и в более поздние сроки. В то же время при плановом вмешательстве, предпринятом спустя 4-6 недель после купирования острого воспалительного процесса, приходилось сталкиваться с сохранявшимся плотным инфильтратом в окружности шейки пузыря.
Таким образом, решение вопроса о возможности выполнения неотложной эндовидеохирургической операции целесообразно принимать после лапароскопической оценки состояния желчного пузыря и окружающих его тканей.
Выполнение лапароскопической холецистэктомии ограничивается рядом противопоказаний, которые можно разделить не абсолютные и относительные.
Сначала рассмотрим обстоятельства, которые мы относим к абсолютным противопоказаниям.
1. Деструктивный холецистит с плотным перивезикалъным воспалительным инфильтратом или разлитым перитонитом.
Определить принадлежность тканей, вовлеченных в плотный инфильтрат, чрезвычайно сложно. Расслоение их сопровождается выраженной кровоточивостью. Электродиссекция и коагуляция не верифицируемых тканей приводит к повреждениям стенок ободочной и двенадцатиперстной кишок, элементов печеночно-двенадцатиперстной связки, вскрытию просвета желчного пузыря и инфицированию брюшной полости. Лапароскопический доступ не всегда позволяет произвести адекватную санацию брюшной полости при разлитом перитоните.
2.Острый холецистопанкреатит на фоне холедохолитиаза, особенно, с признаками деструкции в поджелудочной железе.
В таких случаях необходима холедохолитотомия с мануальной или инструментальной ревизией холедоха. Фиброхолангиоскопия и даже холан-гиография могут усугубить явления панкреатита.
3. Злокачественные опухоли гепатопанкреатобилиарной зоны.
Лапароскопическая холецистэктомия у пациентов с этими заболеваниями может предполагаться лишь при недостаточном предоперационном обследовании или бессимптомном развитии опухоли в ранних стадиях на фоне другой патологии желчного пузыря. Лалароскопия способствует уточнению диагноза, но не дает полной оценки распространенности процесса и операбельности. Объем любой радикальной операции недоступен лапароскопической методике.
4. Билиодигестивные и билиобияиарные свищи.
Являются следствием пролежня камнем подпаянных к желчному пузырю стенок двенадцатиперстной или ободочной кишок, гепатикохоледоха.
Холецистодуоденальные и холецистогастральные свищи выявляются при фиборогастродуоденоскопии, контрастном рентгеновском исследовании с сульфатом бария. Нередки анамнестические указания на эпизод разрешившейся кишечной непроходимости, отхождение желчных конкрементов при реакции. При обзорной рентгенографии может обнаруживаться газ в желчных протоках и пузыре.
Билиобилиарные соустья отчетливо выявляются при эндоскопической ретроградной холангиографии и чрескожной чреспеченочной холангиографии. Для анамнеза характерны перенесенный острый холецистит, нередко — холангит, механическая желтуха.
Наличие интимного, плотного сращения желчного пузыря с кишкой или гепатикохоледохом требует интраоперационной холангиографии и перехода к лапаротомии.
Появившиеся в печати сообщения о случаях успешного завершения операции лапароскопическим способом при билиодигестивных и билиобилиарных свищах следует рассматривать как исключения, возможные из любого правила, которые не могут быть частыми.
Врожденные аномалии развития желчного пузыря и внепеченочных желчных протоков, при которых желчный пузырь или шейка его недоступны осмотру или включены в протоковую часть внепеченочного желчного русла.

Рис. 13. Внутрипеченочное расположение тела желчного пузыря
К первым из названных относятся внутрипеченочное расположение желчного пузыря или большей его части (рис.13) и локализация шейки пузыря позади элементов печеночно-двенадцатиперстной связки (рис.14). Такие наблюдения редки. При этом безопасное вмешательство в полном или вынужденно ограниченном объеме может быть выявлено после холецистохолангиографии на вскрытом пузыре под контролем выведенного в него пальца или инструмента.
 |
Весьма сложно бывает распознать отклонение в анатомическом строении внепеченочной желчной протоковой системы. В этом плане наибольшую опасность представляет вариант впадения правого печеночного протока в шеечную часть желчного пузыря (рис.15). К сожалению, иногда это выявляют при мобилизации уже отсеченной шейки. Для такого варианта анатомии характерно отсутствие отчетливо сформированного пузырного протока или значительное расширение его, что должно насторожить хирурга. Производить выделение пузыря без холецистохолангиографии в этих случаях недопустимо. Малейшие неразрешенные сомнения в идентификации протоковых элементов требуют лапаротомии и тщательной ревизии со стороны просвета желчного пузыря.
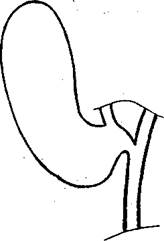 |
Рис. 14. Аномалия расположения Рис. 15. Аномальное впадение
шейки желчногопузыря правого долевого желчного протока
4. Холестероз желчного пузыря.
После операции…
Время нахождения в больнице зависит от вида произведенной операции. При открытой холецистэктомии швы удаляют примерно через неделю, а длительность госпитализации составляет около двух недель. В случае лапароскопии пациент выписывается спустя 2-4 дня. Трудоспособность восстанавливается в первом случае в течение одного-двух месяцев, во втором – до 20 дней после операции. Больничный лист выдается на весь период госпитализации и три дня после выписки, далее – на усмотрение врача поликлиники.

На следующий день после операции удаляется дренаж, если таковой был установлен. Эта процедура безболезненна. До снятия швов их обрабатывают ежедневно растворами антисептиков.
Первые 4-6 часов после удаления пузыря следует воздержаться от принятия пищи и воды, не вставать с постели. По истечении этого времени можно попробовать встать, но осторожно, поскольку после наркоза возможны головокружение и обмороки.
С болями после операции может столкнуться едва ли не каждый пациент, но интенсивность бывает разной при разных подходах лечения. Конечно, ожидать безболезненного заживления большой раны после открытой операции не приходится, и боль в данной ситуации – естественный компонент послеоперационного состояния. Для ее устранения назначаются анальгетики. После лапароскопической холецистэктомии болезненность меньше и вполне терпима, а большинство пациентов не нуждаются в обезболивающих средствах.
 Спустя день после операции разрешается встать, походить по палате, принять пищу и воду. Особое значение имеет режим питания после удаления желчного пузыря. В первые несколько суток можно есть кашу, легкие супы, кисломолочные продукты, бананы, овощные пюре, нежирное вареное мясо. Категорически запрещены кофе, крепкий чай, алкоголь, кондитерские изделия, жареные и острые продукты.
Спустя день после операции разрешается встать, походить по палате, принять пищу и воду. Особое значение имеет режим питания после удаления желчного пузыря. В первые несколько суток можно есть кашу, легкие супы, кисломолочные продукты, бананы, овощные пюре, нежирное вареное мясо. Категорически запрещены кофе, крепкий чай, алкоголь, кондитерские изделия, жареные и острые продукты.
Поскольку после холецистэктомии больной лишается важного органа, накапливающего и своевременно выделяющего желчь, ему придется приспосабливаться к изменившимся условиям пищеварения. Диета после удаления желчного пузыря соответствует столу №5 (печеночному). Нельзя употреблять жареные и жирные продукты, копчености и многие пряности, требующие усиленного выделения пищеварительных секретов, запрещены консервы, маринады, яйца, алкоголь, кофе, сладости, жирные кремы и сливочное масло.
Первый месяц после операции нужно придерживаться 5-6-разового питания, принимая пищу небольшими порциями, воды нужно пить до полутора литров в день. Разрешается есть белый хлеб, отварное мясо и рыбу, каши, кисели, кисломолочные продукты, тушеные или приготовленные на пару овощи.
Возможно применение желчегонных трав по рекомендации врача (шиповник, кукурузные рыльца). Для улучшения пищеварения могут быть назначены препараты, содержащие ферменты (фестал, мезим, панкреатин).
В целом, жизнь после удаления желчного пузыря не имеет существенных ограничений, через 2-3 недели после лечения можно вернуться к привычному образу жизни и трудовой деятельности. Диета показана в первый месяц, далее рацион постепенно расширяется. В принципе, есть можно будет все, но не следует увлекаться продуктами, требующими повышенного желчевыделения (жирные, жареные блюда).
В первый месяц после операции нужно будет несколько ограничить и физическую активность, не поднимать больше 2-3 кг и не выполнять упражнения, требующие напряжения мышц живота. В этот период формируется рубец, с чем и связаны ограничения.
Когда нужна операция?
Вне зависимости от вида планируемого вмешательства, будь то лапароскопия или полостное удаление желчного пузыря, показаниями к хирургическому лечению являются:
- Желчнокаменная болезнь.
- Острое и хроническое воспаление пузыря.
- Холестероз при нарушенной функции желчевыведения.
- Полипоз.
- Некоторые функциональные расстройства.

Желчнокаменная болезнь выступает обычно главной причиной большинства холецистэктомий. Это вызвано тем, что присутствие камней в желчном пузыре нередко вызывает приступы желчной колики, которая повторяется более чем у 70% больных. Кроме того, конкременты способствуют развитию и других опасных осложнений (перфорация, перитонит).
В некоторых случаях заболевание протекает без острых симптомов, но с тяжестью в подреберье, диспепсическими нарушениями. Этим пациентам также необходима операция, которая проводится в плановом порядке, а ее основная цель – предупредить осложнения.
Желчные камни могут быть обнаружены и в протоках (холедохолитиаз), что представляет опасность ввиду возможной обтурационной желтухи, воспаления протоков, панкреатита. Операция всегда дополняется дренированием протоков.
Бессимптомное течение желчнокаменной болезни не исключает возможность операции, которая становится необходимой при развитии гемолитической анемии, когда размер камней превышает 2,5-3 см в связи с возможностью пролежней, при высоком риске осложнений у молодых больных.

Холецистит – это воспаление стенки желчного пузыря, протекающее остро или хронически, с рецидивами и улучшениями, сменяющими друг друга. Острый холецистит с наличием камней служит поводом к срочной операции. Хроническое течение заболевания позволяет провести ее планово, возможно – лапароскопически.
Холестероз долго протекает бессимптомно и может быть обнаружен случайно, а показанием к холецистэктомии он становится тогда, когда вызывает симптомы поражения желчного пузыря и нарушение его функции (боль, желтуха, диспепсия). При наличии камней, даже бессимптомный холестероз служит поводом к удалению органа. Если в желчном пузыре произошел кальциноз, когда в стенке откладываются соли кальция, то операция проводится в обязательном порядке.
Наличие полипов чревато озлокачествлением, поэтому удаление желчного пузыря с полипами необходимо, если они превышают 10 мм, имеют тонкую ножку, сочетаются с желчнокаменной болезнью.
Функциональные расстройства желчевыведения обычно служат поводом к консервативному лечению, но за рубежом такие пациенты все же оперируются из-за болевого синдрома, снижения выброса желчи в кишечник и диспепсических расстройств.
К операции холецистэктомии есть и противопоказания, которые могут быть общими и местными. Конечно, при необходимости срочного хирургического лечения ввиду угрозы жизни пациента, некоторые из них считаются относительными, поскольку польза от лечения несоизмеримо выше возможных рисков.
К общим противопоказаниям относят терминальные состояния, тяжелую декомпенсированную патологию внутренних органов, обменные нарушения, которые могут осложнить проведение операции, но на них хирург «закроет глаза», если больному требуется сохранить жизнь.
Общими противопоказаниями к лапароскопии считают заболевания внутренних органов в стадии декомпенсации, перитонит, беременность большого срока, патологию гемостаза.
Местные ограничения относительны, а возможность лапароскопической операции определяется опытом и квалификацией врача, наличием соответствующего оборудования, готовностью не только хирурга, но и больного пойти на определенный риск. К ним относят спаечную болезнь, кальцификацию стенки желчного пузыря, острый холецистит, если от начала заболевания прошло более трех суток, беременность I и III триместра, крупные грыжи. При невозможности продолжения операции лапароскопически, врач вынужден будет перейти к полостному вмешательству.
Холецистэктомия минидоступом
Понятно, что большинство пациентов предпочли бы лапароскопическую операцию, но она может быть противопоказана при ряде состояний. В такой ситуации специалисты прибегают к миниинвазивным техникам. Холецистэктомия минидоступом представляет собой нечто среднее между полостной операцией и лапароскопической.
Ход вмешательства включает те же этапы, что и остальные виды холецистэктомии: формирование доступа, перевязку и пересечение протока и артерии с последующим удалением пузыря, а различие состоит в том, что для проведения этих манипуляций врач использует небольшой (3-7 см) разрез под правой реберной дугой.

этапы удаления желчного пузыря
Минимальный разрез, с одной стороны, не сопровождается большой травмой тканей живота, с другой – дает достаточный обзор хирургу для оценки состояния органов. Особенно показана такая операция больным с сильным спаечным процессом, воспалительной инфильтрацией тканей, когда затруднено введение углекислого газа и, соответственно, лапароскопия невозможна.
После малоинвазивного удаления желчного пузыря больной проводит в больнице 3-5 дней, то есть дольше, чем после лапароскопии, но меньше, чем в случае открытой операции. Послеоперационный период протекает легче, нежели после полостной холецистэктомии, и больной раньше возвращается домой к привычным делам.
Каждый пациент, страдающий тем или иным заболеванием желчного пузыря и протоков, больше всего интересуется, каким именно способом будет проведена операция, желая, чтобы она была наименее травматичной. Однозначного ответа в таком случае быть не может, ведь выбор зависит от характера заболевания и многих других причин. Так, при перитоните, остром воспалении и тяжелых формах патологии врач, скорее всего, вынужден будет пойти на наиболее травматичную открытую операцию. При спаечном процессе предпочтительна миниинвазивная холецистэктомия, а если нет противопоказаний к лапароскопии – лапароскопическая техника, соответственно.
Предоперационная подготовка
Для наилучшего результата лечения важно провести адекватную предоперационную подготовку и обследование больного.

С этой целью проводят:
- Общий и биохимический анализы крови, мочи, исследования на сифилис, гепатит В и С;
- Коагулограмму;
- Уточнение группы крови и резус-фактора;
- УЗИ желчного пузыря, желчевыводящих путей, органов брюшной полости;
- ЭКГ;
- Рентгенографию (флюорографию) легких;
- По показаниям – фиброгастроскопию, колоноскопию.
Части пациентов необходима консультация узких специалистов (гастроэнтеролога, кардиолога, эндокринолога), всем – терапевта. Для уточнения состояния желчных путей проводят дополнительные исследования с применением ультразвуковых и рентгеноконтрастных методик. Тяжелая патология внутренних органов должна быть максимально компенсирована, давление следует привести в норму, контролировать уровень сахара крови у диабетиков.
Подготовка к операции с момента госпитализации включает прием легкой пищи накануне, полный отказ от еды и воды с 6-7 часов вечера перед операцией, а вечером и утром перед вмешательством больному проводят очистительную клизму. Утром следует принять душ и переодеться в чистую одежду.
При необходимости выполнения срочной операции времени на обследования и подготовку значительно меньше, поэтому врач вынужден ограничиться общеклиническими обследованиями, УЗИ, отводя на все процедуры не более двух часов.
Возможным последствием открытых вмешательств нередко становится спаечный процесс, особенно при распространенных формах воспаления, остром холецистите и холангите.
Альтернатива холецистэктомии
Настоятельно не рекомендуем заниматься самолечением! Если развилась патология — появились камни, эффективна только операция. Консервативное лечение иногда может помочь в случаях, когда:
- камни небольшого размера (до 1 см в диаметре);
- состоят в основном из холестерина;
- несмотря на наличие конкрементов, желчный пузырь нормально функционирует;
- протоки не закупорены камнем.
Восстановление в условиях стационара
Лапароскопия желчного пузыря без осложнений не требует длительного пребывания в больнице. Два часа после операции больной отходит от наркоза, находясь под наблюдением медицинского персонала. Врач назначает лечение и режим питания для пациента. Первые часы запрещено употреблять жидкости и подниматься с постели.
По прошествии шести часов больной может пить чистую негазированную воду небольшими порциями каждые десять минут. Всего позволяют выпить 500 мл. Разрешено постепенно садиться, вставать, если позволяет состояние. Чтобы избежать потери сознания, рекомендуется становиться на ноги в присутствии медицинского работника.
Через день разрешается жидкое питание, свободный питьевой режим. Больной передвигается без ограничений. Если осложнений нет, удаляют дренажную трубку. В зависимости от состояния, пациент остаётся в больнице до двух дней.
Послеоперационный период
Пробуждение пациента происходит непосредственно на операционном столе под контролем врача анестезиолога, далее пациент переводится в отделение реанимации и находится там первые несколько часов после операции и только потом переводится в палату хирургического отделения (в каждом медицинском учреждении существуют свои правила и поэтому этапа с реанимацией может и не быть).
В первые сутки после операции пациенту разрешается пить только воду маленькими глотками (может быть тошнота и рвота), через 4 часа после операции пациента можно поставить на ноги под контролем врача, пациент может самостоятельно сходить по малой нужде.
На следующие сутки выполняется контрольное УЗИ органов брюшной полости (как и при паховой грыже у мужчин), меняют повязки ревизируют послеоперационные раны.
На все процедуры пациент ходит самостоятельно под контролем медицинской сестры, когда пациент активно двигается, можно снимать эластическую компрессию с голеней. Рацион пациента – это слизистые отвары, не жирные бульоны.
И на следующие сутки пациент после перевязки и получение диетических рекомендаций (ссылка на диетические рекомендации после операции еще не писано) выписывается на амбулаторное лечение под наблюдение врача хирурга.
Госпитализация составляет 3 дня, временная нетрудоспособность (больничный лист) в среднем около 15 дней (индивидуально). Швы снимают на 10е послеоперационные сутки врачом хирургом.
По международной статистики 95% прооперированных пациентов не испытывают ни малейшего дискомфорта от отсутствия желчного пузыря (статистика собиралась у пациентов спустя 2 месяца после оперативного лечения).
Лапароскопическая холецистэктомия. Подготовка и анализы перед операцией
Необходима ли при такой процедуре, как лапароскопическая холецистэктомия, подготовка к операции? Любая операция на органах брюшной полости, или малого таза требует предоперационной подготовки — не исключение и лапароскопическая холецистэктомия. Подготовка к операции включает следующее:
- Употребление легкой пищи накануне операции, последний прием — не позднее 19:00.
- Очистительная клизма вечером и утром в день операции.
- Подготовка непосредственно в день операции предусматривает отказ от пищи и питья.
Но главная подготовка перед операцией лапароскопическая холецистэктомия, — анализы перед операцией. Они позволяют оценить состояние организма, выявить противопоказания и предотвратить осложнения в ходе операции лапароскопическая холецистэктомия. Анализы перед операцией включают:

- Группа крови и резус-фактор.
- Гепатит С, ВИЧ, сифилис.
- Общий анализ крови и мочи.
- Глюкоза крови.
- Биохимический анализ крови.
- Коагулограмма.
Удаление желчного пузыря выполняют при злокачественных новообразованиях (они возникают нечасто — в основном на фоне все той же желчекаменной болезни и воспалительного процесса), полипах, разрастании слизистой при инфекционном холецистите, некрозе стенок пузыря.
Давайте будем совместно делать уникальный материал еще лучше, и после его прочтения, просим Вас сделать репост в удобную для Вас соц. сеть.