Доброго времени, многим будет интересно разобраться в своем здоровье и близких, и поведую Вам свой опыт, и поговорим мы о Пеленочный дерматит у новорожденных: причины, симптомы, лечение. Скорее всего какие-то детали могут отличаться, как это было с Вами. Внимание, что всегда нужно консультироваться у узкопрофильных специалистов и не заниматься самолечением. Естественно на самые простые вопросы, можно быстро найти ответ и продиагностировать себя. Пишите свои вопросы/пожелания в комменты, совместными усилиями улучшим и дополним качество предоставляемого материала.
Народные средства
- Во время лечения полезно купать малыша в отваре череды и ромашки – они помогут уменьшить воспаление, болезненность, зуд. Однако эти средства эффективны при мокнущих воспалениях, поскольку обладают подсушивающими свойствами.
- Если поражение кожи сопровождается сильной сухостью, шелушением, формированием корочек, лучше использовать настой овса. Для его приготовления необходимо 2 столовые ложки овса заварить стаканом кипятка, настоять 40-50 минут, процедить. Готовое средство при купании ребенка влить в ванночку.
- Масло зверобоя также помогает при сухой форме воспаления. Для его приготовления необходимо 2 столовые ложки сухой травы смешать с 150 мл растительного масла. Смесь протомить на водяной бане полчаса, остудить. Готовым составом протирать воспаленные очаги 2-3 раза в день.
Медикаменты
- Деситин. Мазь на основе оксида цинка дополнительно содержит белый вазелин, тальк, рыбий жир. Оказывает противовоспалительное, антисептическое, адсорбирующее, вяжущее и подсушивающее действие. За счет вспомогательных компонентов после нанесения средства на коже образуется защитная пленка, предохраняющая от раздражения влажными подгузниками или пеленками. Кроме пеленочного, назначается при других видах дерматита, потнице, легких ожогах. Мазь наносится на раздраженную кожу трижды в день, при необходимости кратность обработки увеличивается.
- Драполен. Крем на основе цетримида и бензалкония хлорида оказывает выраженное антисептическое действие. Эффективен при дерматите, легких ожогах и обветривании кожи. Не назначается при повышенной чувствительности к компонентам, в редких случаях может вызывать аллергические реакции. При дерматите обработка кожи кремом проводится при каждой замене подгузника.
- Бепантен (Пантенол, Пантодерм). Лекарство на основе декспантенола характеризуется противовоспалительным и выраженным регенерирующим действием. Выпускается в форме мази и крема. Крем лучше использовать для профилактического ухода, а мазь применяется для лечения воспаления. Препарат наносится на поврежденную кожу после каждой замены подгузника.
При тяжелом поражении кожи назначают гормональные кремы и мази на основе глюкокортикостероидов. Эти сильнодействующие средства быстро купируют воспаление и облегчают симптомы болезни. Однако они имеют массу противопоказаний, возрастные ограничения, могут вызывать тяжелые побочные реакции. Поэтому лечение подобными средствами проводится только по назначению и под контролем доктора.
Выбор того или иного фармакологического средства проводитсяс учетом характера течения воспалительных процессов:
- при влажном воспалении, сопровождающемся мокнутием очагов, применяются средства в форме крема, поскольку они обладают легким подсушивающим эффектом;
- при сухой форме, сопровождающейся шелушением, формированием сухих корочек, используются жирные и плотные по консистенции мази.
При лечении пеленочного дерматита недопустимо использовать крем или мазь одновременно с присыпкой. Комочки, формирующиеся при соединении этих двух лекарственных форм, еще больше раздражают воспаленную кожу.
Причины
- механическое раздражение кожи (вызвано неподходящим размером подгузника, сдавливающего и натирающего кожу);
- воздействие физических факторов (повышенная температура и влажность приводят к появлению опрелостей);
- химическое раздражение (обусловлено контактом с синтетическими тканями, применением неподходящих гигиенических средств для ухода за кожей, воздействием аммиака, жирных кислот, ферментов, присутствующих в поте, моче и кале).
Чаще всего к поражению кожного покрова приводит несвоевременная замена подгузников и как результат, продолжительный контакт кожи с влагой. При этом груднички, находящиеся на искусственном питании, больше подвержены дерматиту, что обусловлено более щелочной реакцией кала. Для детей на грудном вскармливании это несвойственно. Неправильно выбранный размер изделия, когда материал слишком плотно облегает, а края врезаются в кожу, лишь усугубляет ситуацию, дополнительно раздражая кожный покров.
Иногда химическое раздражение возникает на коже в складочках шеи и в подмышечной области. В первую очередь это относится к тем, кто часто срыгивают и у кого режутся зубки, повышено слюноотделение. Жидкость, попадающая на кожу и одежду, если своевременно не вытирать кроху, вызывает раздражение.
- грибковом поражении кожи;
- аллергии;
- атопическом дерматите;
- нарушениях электролитного баланса;
- частой диарее, вызванной дисбактериозом;
- терапии антибактериальными средствами.
Как лечить пеленочный дерматит у грудничка, зависит от причины повреждения кожи. Если появление опрелостей обусловлено внешними факторами, достаточно исправить ошибки в уходе за малышом. Если же пеленочный дерматит появляется на фоне других расстройств в организме, возможно, потребуется более серьезное обследование и комплексная медикаментозная терапия.
Когда нужно к врачу
Настораживающими симптомами, которые требуют обязательного обращения в больницу, являются:
- повышение температуры тела, вызванное образованием гнойничков на поверхности раздраженной кожи;
- увеличение площади поражения;
- уплотнение кожи, ее синюшный или багровый цвет;
- нарушение общего самочувствия.
- Во время лечения полезно купать малыша в отваре череды и ромашки – они помогут уменьшить воспаление, болезненность, зуд. Однако эти средства эффективны при мокнущих воспалениях, поскольку обладают подсушивающими свойствами.
- Если поражение кожи сопровождается сильной сухостью, шелушением, формированием корочек, лучше использовать настой овса. Для его приготовления необходимо 2 столовые ложки овса заварить стаканом кипятка, настоять 40-50 минут, процедить. Готовое средство при купании ребенка влить в ванночку.
- Масло зверобоя также помогает при сухой форме воспаления. Для его приготовления необходимо 2 столовые ложки сухой травы смешать с 150 мл растительного масла. Смесь протомить на водяной бане полчаса, остудить. Готовым составом протирать воспаленные очаги 2-3 раза в день.
Когда обратится к врачу
К сожалению, пеленочный дерматит — не всегда столь безобиден. К нему могут присоединяться различные инфекции или под него могут маскироваться какие-либо заболевания. Если опрелости не проходят в течение трех дней и более необходима консультация педиатра.
Если на коже, помимо покраснения возникают:
- язвочки
- пузырьки, наполненные прозрачным или мутным, гнойным содержимым
- сыпь или воспаления заняли обширную площадь кожи
- у ребенка повышена температура тела
Следует обратиться к педиатру в кратчайшие сроки.
Еще одна причина, по которой могут возникать опрелости — это аллергическая реакция. Она может возникнуть на:
- Одноразовые подгузники конкретной фирмы.
- Любую детскую косметику, особенно ароматизированную.
- Стиральный порошок которым вы стираете белье и одежду…
- Некоторые продукты в питании мамы или ребенка — с введением прикорма.
Если вы подозреваете аллергическую реакцию:
- Сведите к минимуму использование косметики.
- Стиральный порошок смените на детский гипоаллергенный или просто поменяйте марку.
- Обратите внимание на питание. После каких новых продуктов появилось воспаление.
- Обязательно обратитесь к врачу.
Любая форма аллергической реакции, пищевой непереносимости или химической чувствительности требует врачебного наблюдения.
Опрелости у новорожденных — серьезная проблема, с которой сталкиваются практически все детки и их родители. Давайте выясним почему возникает пеленочный дерматит, способы и безопасные средства для его лечения. Ведь для детской кожи подойдут далеко не все аптечные препараты или народные рецепты. А также когда следует идти к врачу, ведь воспаление кожи само по себе повышает риск возникновения серьезного заболевания.
Причины появления
Опрелость — это воспалительный процесс, возникающий в области под подгузником. Его еще называют пеленочным дерматитом. Мало кто из новорожденных не столкнулся с этой неприятностью, независимо от тщательности ухода.
Опрелости представляют собой участки красной уплотненной, слегка возвышающейся кожи. Опрелости у новорожденных могут возникать не только под подгузником, но и в других естественных складках кожи — вокруг шеи, под подбородком, в подмышечных впадинах и прочих местах… Пеленочный дерматит — это весьма болезненное явление.
Причины возникновения пеленочного дерматита весьма разнообразны. Практически все связаны с адаптацией нежной кожи новорожденного ребенка к новым условиям.
- кожа часто намокает и не просыхает из-за плохой вентиляции
- раздражающее действие кала, мочи, пота
- механическое раздражение от подгузника или одежды
- аллергические реакции
- бактериальная или грибковая инфекция
Усиливаться дерматит может после прививки, в период болезни малыша, при приеме антибиотиков ребенком или его матерью (через грудное молоко), при введении прикорма.
Как лечить и предупреждать опрелости
Меры, предпринимаемые для лечения дерматита и профилактики опрелостей у новорожденных практически одинаковы.
Следует как можно чаще менять подгузник — по мере загрязнения, но не реже, чем раз в 3-4 часа. На практике это может происходить и чаще, особенно в первые месяцы жизни малыша. Обычно кал понемногу выделяется при активных движениях малыша или вместе с газами. Плюс зачастую дефекация происходит после каждого кормления.
При смене подгузника обмойте малютку чистой теплой водой. В мыле может быть необходимость в первые дни жизни, пока отходит липкий меконий. Позже все отлично смывается водой. Мыло может нарушать работу защитных механизмов кожи и способствовать стойким опрелостям.
Тщательно просушите кожу новорожденного нежными промокательными движениями. Полотенце должно быть мягче пуха!
У нас очень хорошо зарекомендовали простые однослойные салфетки белого цвета, которые обычно используют во время еды. Они нежные и хорошо впитывают влагу, ими легко промокнуть даже самые потайные складочки. В завершение процедуры можно тихонько подуть на кожу малыша — это и дополнительная сушка и мягкое закаливание.
Нанесите на кожу промежности и все окружающие складочки защитный крем. Предпочтение лучше отдавать густым плотным средствам, которые будут хорошо держаться на коже. Растительные масла очень легко стираются и смываются с кожи. Некоторым деткам помогают только жидкие масла. единственного идеального средства для кожи новорожденных еще никто не придумал.
Посмотрите на состав — чем меньше ингредиентов — тем лучше. Меньше риск побочных эффектов и индивидуальной непереносимости. Очень хороши аптечный ланолин без добавок и бепантен.
Препараты растительного происхождения (отвары трав, сок алоэ и прочее) лучше не применять вовсе — слишком высок риск аллергии.
Иногда лечить стойкие опрелости у новорожденных приходится сложносоставными средствами, которые назначает врач. Например, цинковая мазь, десятин, судокрем и прочие.
Как быть, если вы боитесь вредных ингредиентов в составе мази или крема. Врач, назначая препарат для лечения, а не профилактики опрелостей взвешивает все «за» и «против» и выбирает наиболее действенное и безопасное средство. Задача родителей — внимательно читать инструкцию к препарату и задавать врачу вопросы:
- Почему именно это средство назначено ребенку?
- Этот препарат противопоказан в возрасте до 3х (12и) лет, действительно ли он необходим в данной ситуации. Существует ли альтернативный препарат?
Получив исчерпывающий ответ, определяемся с тем, что делать дальше — лечить дерматит или консультироваться у еще одного специалиста (например, если врач настаивает на применении препаратов салициловой кислоты — они противопоказаны до 12 лет).
Воздушные ванны. После завершения всех процедур не спешите надевать подгузник. Дайте коже подышать. Внимательно присмотревшись к малышу, можно вычислить график «пописов» и «покаков». Например, кушаем, сразу какаем, а еще через 15 минут писаем… Ну, это приблизительно… А, в общем, у всех новорожденных свое расписание.
Еще можно заметить особое поведение младенца накануне свершения делишек. Некоторые начинают морщиться, сводить ножки или замирать — «взгляд в никуда»… У каждого малыша что-то свое. Изучив все эти премудрости можно устраивать воздушные ванны в промежутках и практиковать высаживание.
Воздушные ванны особенно полезны в жаркое время года. Это не так страшно, как кажется на первый раз.
Кожа под подгузником может потеть. А мокрая кожа склонна к воспалению и развитию дерматита. Спасти мебель от порчи помогут одноразовые и многоразовые непромокаемые пеленки. Некоторым родителям нравится натуральная овечья шкура для воздушных ванн.
Кожа новорожденного не так преет, как от пеленки. Конечно, если нет аллергии на шерсть. Природный ланолин вступает в реакцию с детской мочой и образует мыло. Маме остается только протереть место аварии влажной тряпочкой.
Грудное вскармливание. Установлено, что новорожденные дети, находящиеся на грудном вскармливании хоть немного, но реже страдают от опрелостей. Пеленочный дерматит причиняет им несколько меньше страданий. Преждевременное прекращение грудного вскармливания может вызвать вспышку этой напасти.
Да, еще один важный момент! Ошибки в организации грудного вскармливания могут усугублять и, даже провоцировать пеленочный дерматит.
Причины развития патогенной среды
Данную патологию не стоит недооценивать, т. к. вовремя нераспознанный пелёночный дерматит может прогрессировать, переходить в более тяжёлые формы и приводить к серьёзным осложнениям не только со стороны кожного покрова, но и со стороны других систем органов.
Грибковый пеленочный дерматит — это реакция, которая может развиваться у малышей с самого рождения и до года. На протяжении этого времени ребёнка окружают различные агрессивные факторы, которые способствуют формированию данной патологии. К ним относятся: естественные физиологические выделения, такие как секреты активно формирующихся сальных и потовых желез, избыточная влажность, тесное и постоянное соприкосновение с различными элементами одежды, пелёнок или подгузников, меняющееся кислотно-основное состояние кожных покровов.
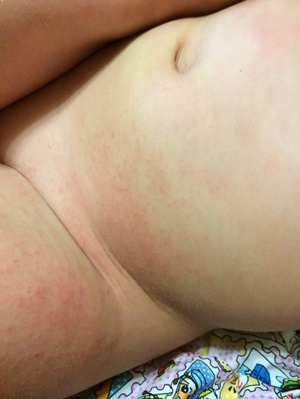 Присутствующие на коже бактерии, особенно в ягодичной области, взаимодействуя с биологическими выделениями и ферментами, способствуют формированию воспаления как в поверхностных, так и в глубоких слоях. Кожный покров, будучи очень нежным и находясь только на стадии формирования, не способен противостоять этим агрессивным факторам, зачастую потенцирующим действие друг друга.
Присутствующие на коже бактерии, особенно в ягодичной области, взаимодействуя с биологическими выделениями и ферментами, способствуют формированию воспаления как в поверхностных, так и в глубоких слоях. Кожный покров, будучи очень нежным и находясь только на стадии формирования, не способен противостоять этим агрессивным факторам, зачастую потенцирующим действие друг друга.
Следует отметить, что к указанному заболеванию более склонны дети в возрасте около 6 месяцев, чем новорождённые и годовалые дети. Младенцы менее активны, а у годовалых детей уже сформирован защитный кожный барьер. Проведённые исследования также доказали, что у детей, чьи родители склонны к различным аллергическим реакциям, вероятность развития патогенной среды из-за неверного уход и неблагоприятных условий содержания в несколько раз выше, чем у детей родителей с неотягощенным аллергическим анамнезом.
Стоит также принять во внимание характер питания ребёнка.
Дети, находящиеся на грудном вскармливании, менее склонны к воспалительным явлениям на коже, чем дети на искусственном вскармливании. Неправильно подобранные косметические средства могут стать одной из причин формирования воспаления на кожи.
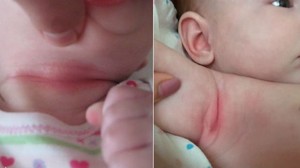 Всевозможные раздражения на кожных покровах малыша являются неотъемлемой частью формирования ребёнка. Даже если родители уделяют внимание состоянию кожи ребёнка и часто выполняют смену подгузника, рано или поздно они сталкиваются с раздражением на коже в различных его проявлениях. Зачастую это раздражение и есть не что иное, как пелёночный дерматит.
Всевозможные раздражения на кожных покровах малыша являются неотъемлемой частью формирования ребёнка. Даже если родители уделяют внимание состоянию кожи ребёнка и часто выполняют смену подгузника, рано или поздно они сталкиваются с раздражением на коже в различных его проявлениях. Зачастую это раздражение и есть не что иное, как пелёночный дерматит.
Основные симптомы заболевания
Как выглядит пелёночный дерматит у грудничка, необходимо знать каждой маме. Для этого нужно знать основные симптомы. Эта патологическая среда начинает формироваться в тех местах, где наиболее часто происходит контакт с нижеперечисленными раздражающими факторами, а именно:
- области промежности;
- паховые и ягодичные складки;
- внутренняя поверхность бёдер и голени;
- подмышечные области;
- реже шейные складки.
Чтобы определить, что патологическая среда уже начинает развиваться,
 необходимо знать о ее типичных проявлениях, к ним относятся:
необходимо знать о ее типичных проявлениях, к ним относятся:
- покраснение;
- отёк;
- инфильтрация;
- шелушение кожи;
- локальное повышение температуры.
Наиболее типичный симптом — это сыпь в различных вариантах её проявления (пузырьки, гнойнички, язвочки), сопровождающиеся зудом, беспокойством ребёнка, снижением аппетита и нарушением сна.
Характерные черты
Патогенная среда может носить как генерализированный, так и местный характер. Одновременное воздействие кала и мочи многократно усиливает воспаление уже поражённой кожи.
Отдельно выделяют перианальный дерматит, который проявляется сильным раздражением вокруг ануса, это возникает при частом стуле и может косвенно указывать на проблемы с желудочно-кишечным трактом. При подозрении на перианальный дерматит следует проконсультироваться с педиатром, гастроэнтерологом и специалистом по грудному вскармливанию.
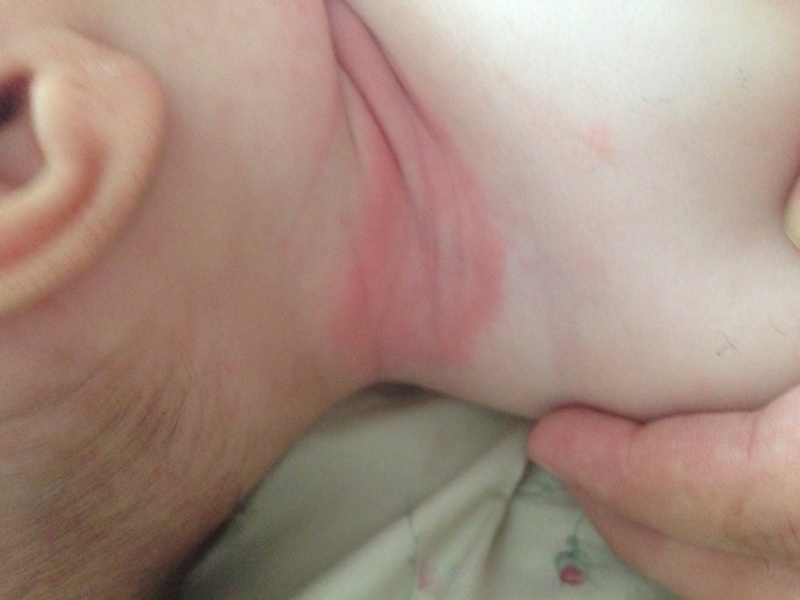
При нарушении барьерной функции кожи, что часто свойственно больным, ослабленным и недоношенным детям, в местах воспаления может присоединяться инфекция, вызванная влиянием патогенных микроорганизмов, таких как бактерии и грибки. Грибковый или дрожжеподобный дерматит имеет тяжёлое течение и требует незамедлительного начала лечения.
Клиническими проявлениями присоединившейся грибковой инфекции являются ярко-красные очаги с неровными краями, мокнущие, зудящие.
Чтобы определить, что патологическая среда уже начинает развиваться, необходимо знать о ее типичных проявлениях, к ним относятся:

Малыши грудного возраста часто страдают пеленочным дерматитом. Это острое воспаление кожи, сопровождающееся появлением воспаления и покраснения в зонах, наиболее подверженных трению и контакту с подгузником (пах, гениталии, ягодицы, бедра).
Зачастую данная патология встречается у детей в возрасте 6-12 месяцев, а также у 50% малышей в возрасте от 1 до 2 лет.
Поскольку воспалительный процесс доставляет крохе достаточное количество неприятных ощущений, родителям ребенка важно знать, как именно и по какой причине появляется воспаление, а также каким образом можно устранить неприятную симптоматику.
Медикаментозное лечение
Выбор медикаментов для лечения пеленочного дерматита обычно осуществляет врач, приняв во внимание степень тяжести заболевания.
Устранить легкое раздражение кожи на начальном этапе поможет применение такого крема, как Eucerin, Паста Лассара, Nivea, Цинковая мазь, Бальзам для груди и любого другого, обладающего противовоспалительными свойствами.

Средство наносят толстым слоем на сухую кожу под подгузник после проведения гигиенических процедур. Не следует применять крем, если ребенок принимает воздушные ванны. Если в течение 1-2 дней дерматит не прошел, необходимо обратиться за советом к доктору. Специалист назначит препарат, позволяющий устранить проблему.
Для лечения себорейного дерматита часто применяют стероидную мазь. Избавиться от импетиго помогает только прием антибиотиков в течение месяца. Для устранения интертриго необходимо тщательно соблюдать гигиену, а также применять защитный крем и Гидрокортизоновую мазь. Для борьбы с кандидозным дерматитом потребуется противогрибковая мазь или крем.
Причины возникновения и провоцирующие факторы
Причины, способные вызвать появление воспаленных зон на поверхности кожи младенца, могут быть химическими, механическими или физиологическими, в их число входит:

- несвоевременная замена подгузника;
- травмы детской кожи, полученные в результате ее взаимодействия со слишком тесным или грубым бельем;
- долгий контакт кожи с калом, потом или мочой;
- использование подгузников, которые плохо пропускают воздух;
- применение бытовой химии или косметики, не предназначенных для ухода за ребенком;
- поражение кожи инфекцией.
Также причиной появления покраснения может стать природная тонкость и восприимчивость кожи младенцев к воздействию негативных факторов. В некоторых случаях причин для развития дерматита может быть несколько.
Характерные симптомы и признаки
Пеленочный дерматит может проявляться по-разному, все зависит от вида и степени тяжести патологии:
- легкая степень заболевания сопровождается покраснением кожи в определенной зоне, а также появлением высыпаний и отечностью тканей. В пораженных местах возможно повышение температуры кожи. Если своевременно не устранить проблему, воспалительный процесс приобретет среднюю тяжесть;
- при средней степени воспаления происходит усиление покраснения пораженной зоны. Возможно появление гнойничков, трещин, эрозий. Ранки болят, поэтому ребенок становится раздражительным, плаксивым, а его аппетит ухудшается;
- тяжелая степень дерматита проявляется еще большим усугублением состояния. Трещинки и ранки увеличиваются в размерах. Нередко происходит отслойка внешнего слоя кожи с последующим появлением язв. На данном этапе возможно повышение температуры.
Зачастую данная патология встречается у детей в возрасте 6-12 месяцев, а также у 50% малышей в возрасте от 1 до 2 лет.
Диагностика пеленочного дерматита
Как правило, диагностика данного поражения кожи младенцев проводится на основании имеющейся симптоматики.

При тяжелой форме заболевания может потребоваться анализ крови (общеклинический).
Осложнения и последствия
К пеленочной эритеме может легко присоединиться любая инфекция – бактериальная или грибковая. Если участки пораженной кожи ребенка подвергаются инфицированию стрепто- или стафилококками, то развивается такое осложнение, как бактериальный пеленочный дерматит, для которого характерна субфебрильная температура тела, а также образование гнойных пустул, а затем гнойных корок и обширных эрозий, то есть развитие клинической картины стафилококкового (буллезного) импетиго.
А когда кожа поражается грибом Candida, и вокруг пораженных участков кожа начинает шелушиться, диагностируется кандидозный пеленочный дерматит. В обоих случаях потребуется антибактериальная или противогрибковая терапия.
Профилактика
Главная профилактика пеленочного дерматита состоит в правильном уходе за кожей ребенка и соблюдении гигиены. «Экономить» на памперсах, с учетом причин развития раздражения и воспаления кожи, недопустимо.
Причины пеленочного дерматита
Дерматологи называют такие основные причины пеленочного дерматита у грудных детей, как длительное переувлажнение кожи (в условиях отсутствия доступа воздуха) и ее постоянный контакт с мочой, содержащей соли, мочевую и гиппуровую кислоты, а также мочевину, которая расщепляется с освобождение аммиака. Ферменты кала также вызывают раздражение, а бактерии, обычно присутствующие в кале, могут повышать расщепление мочевины за счет выделяемой ими уреазы, что приводит к щелочному рН, дополнительно раздражающему кожу.
Также раздражение возникает из-за механического повреждения покровного эпителия при натирании кожи памперсами или одеждой (особенно синтетической).
Дифференциальная диагностика призвана отличить пеленочный дерматит от аллергического дерматита, например, аллергии на памперсы, или дерматита атопического; буллезного импетиго; перианального стрептококкового дерматита (который может быть при диарее новорожденных); энтеропатического aкродерматита (обусловленного врожденной недостаточностью цинка в организме), врожденного сифилиса и др.
Давайте будем совместно делать уникальный материал еще лучше, и после его прочтения, просим Вас сделать репост в удобную для Вас соц. сеть.